Initiale antimikrobielle Therapie. UniversitätsSpital Zürich
|
|
|
- Rainer Ritter
- vor 8 Jahren
- Abrufe
Transkript
1 Initiale antimikrobielle Therapie 2008 UniversitätsSpital Zürich
2 Inhaltsverzeichnis 2 3 Merksätze 6 Monitoring bei Therapie mit Aminoglykosiden bzw. Glykopeptiden 8 Antibiotikadosierung bei kontinuierlicher Nierenersatztherapie 12 Antimikrobielle Substanzen mit Restriktion 14 Wechsel von parenteraler auf orale Therapie 16 Tageskosten antimikrobieller Substanzen 18 Hals-Nasen-Ohren-Infektionen 30 Bronchitis 34 Pneumonie 36 Meningitis/Meningoenzephalitis bei Erwachsenen 38 Sepsis mit unbekanntem Fokus 44 Endokarditis 46 Katheter-assoziierte Infektionen 50 Empirische antimikrobielle Therapie bei febriler neutropenischer Episode 52 Harnwegsinfektionen 54 Hautinfektionen 60 Osteomyelitis, Arthritis, Spondylodiscitis 62 Diabetischer Fuss 64 Bisswunden 66 Wundinfektionen 68 Zeckenstich 70 Diarrhoe, infektiös 72 Intestinale Infektionen 75 Abdominale Infektionen 78 Candidiasis 82 Tuberkulose (Meldepflicht) 84 Malaria (Meldepflicht) 90 Herpes simplex Virus Typ 1 und Typ 2 94 Varizella zoster Virus 96 HIV PEP (Postexpositionsprophylaxe) 98 Hepatitis B PEP (Postexpositionsprophylaxe) 100 Hepatitis C Postexpositionsmanagement 102 Erreger-Empfindlichkeit gegenüber Antibiotika am Universitätsspital Zürich, Vorgehen bei Verdacht auf Penicillin- resp. Beta-Lactamallergie 106 Glossar Anti-Infektiva 108 Diagnostik-Guidelines 110 Information über Dienstzeiten und mikrobiologische Notfallproben 118 Index 120
3 Vorwort 4 5 Die vorhergehenden Versionen der Antibiotikarichtlinie für das USZ fanden unter Kolleginnen und Kollegen grossen Anklang. Hier erscheint nun die dritte Version dieser Richtlinie. Der Aufbau ist weitgehend unverändert. Auch viele der Empfehlungen bezüglich der Wahl einzelner Antibiotika wurden unverändert übernommen, da sich kein Aenderungsbedarf ergab, bzw. keine «besseren» Therapieoptionen vorhanden sind. Neben den klassischen Kapiteln zur empirischen Therapie einzelner Krankheitsbilder oder Infektionen finden sich in der neuen Richtlinie zusätzliche Kapitel wie z.b. zur Penicillinallergie, aber auch wichtige Informationen zur Resistenzlage der häufigsten Infektionserreger am USZ. Die Zielsetzungen der Antibiotikarichtlinie sind unverändert, nämlich: 1. Förderung des kostenbewussten Einsatzes von Antibiotika bei den häufigsten Infektionen im klinischen Alltag. 2. Verbesserung des Antibiotikagebrauches innerhalb des UniversitätsSpitals Zürich. Wichtige Gründe für die Erstellung der vorliegenden Antibiotikarichtlinie sind: Notwendigkeit zur Standardisierung und damit Optimierung der Therapie, Bedarf für durch Experten erarbeitete Hilfestellung bei der Therapie einer Vielzahl von Infektionskrankheiten. Richtlinien haben die Eigenschaft, dass sie für die Mehrzahl der Patienten in den meisten Situationen angewandt werden können. Sie dürfen jedoch nicht als Kochrezept fehlinterpretiert werden. Abweichungen von der Richtlinie sind unter gewissen Umständen möglich bzw. sogar notwendig. Diese Abweichungen sollen weiterhin möglich sein, solange sie rational begründbar sind. Angesichts des steigenden Verbrauchs von Antibiotika am USZ und der damit assoziierten Kostensteigerung muss bei der Erstellung von Antibiotika-Richtlinien auch dieser Aspekt berücksichtigt werden. Sehr oft sind die Therapiekosten den behandelnden Ärzten zu wenig bewusst. Wir haben deshalb eine tabellarische Zusammenstellung der Therapiekosten der in dieser Richtlinie aufgeführten Antibiotika integriert. Der Hinweis auf die Verfügbarkeit von Antibiotika, die eine gute Bioverfügbarkeit nach peroraler Applikation haben, soll dazu führen, den Wechsel auf eine perorale Therapie während der Behandlung immer wieder zu erwägen und dann vorzunehmen, wenn dies klinisch vertretbar ist. Einige Antibiotika sollten äusserst restriktiv eingesetzt werden. Diese sind ebenfalls tabellarisch zusammengefasst. Daneben findet sich auch eine Tabelle mit der Darstellung der Resistenzlage. In der Auswahl der Antibiotika für die einzelne empirische Therapie sind wir relativ konservativ geblieben. Nicht jedes neue Antibiotikum findet sofort Eingang in unsere Richtlinie. Auf der anderen Seite waren wir bereit, neuen Antibiotika gegenüber älteren Medikamenten dort den Vorzug zu geben, wo neben einem günstigen Preis auch die einfache Applikationsform z.b. nur ein Mal täglich für das neue Medikament sprach. Christian Ruef, Erich Russi, Edith R. Schmid, Georg Schulthess, Roberto Speck, Rudolf Speich, Reto Stocker, Rainer Weber, Walter Weder, Reinhard Zbinden) in der Endversion erstellt. An dieser Stelle danke ich allen, die mit Engagement an der Ueberarbeitung dieser Richtlinie gearbeitet haben herzlich. Besonderen Dank gebührt Dr. Jörg Sasse, Spitalhygiene und Dr. Stefan Kuster, die unermüdlich die redaktionelle Verantwortung für dieses «Werk» wahrgenommen haben. Prof. Christian Ruef Die aktuelle Überarbeitung dieser Richtlinie erfolgte in einem ersten Schritt durch Mitarbeiter der Infektiologie. Das erstellte Dokument wurde als Entwurf allen Klinikdirektoren des USZ, Herrn Prof. Dr. E. Böttger und Herrn PD Dr. R. Zbinden vom Institut für Medizinische Mikrobiologie zur Vernehmlassung zugesandt. Anschliessend wurde die hier vorliegende Ausgabe durch die Arbeitsgruppe «Antibiotikarichtlinie» (Erik C. Böttger, Pierre-Alain Clavien, Lars French, Barbara Hasse, Andreas Hintermann, Michele Genoni, Huldrych Günthard, Urs Karrer, Emanuela Keller, Helen Kovari, Urs Lauper, Marco Maggiorini, Beat A. Michel, Nicolas Müller, Milos Opravil, Peter M. Ott, Bernhard Pestalozzi, Bezug der Richtlinie Sekretariat Spitalhygiene Telefon spitalhygiene@usz.ch
4 Merksätze 6 7 Massnahmen zur Bekämpfung der Antibiotikaresistenz 1. Strenge Indikationsstellung 2. Richtige Anwendung 1. rationale Therapie 2. gezielte Therapie 3. Hygienemassnahmen und Infektionsmanagement (Krankenhaus) Wahl des Antibiotikums 1. Substanzen mit möglichst engem Spektrum wählen 2. Nebenwirkungsprofil und potentielle Interaktionen mit anderen Medikamenten beachten 3. Umstellen von intravenöser auf orale Therapie wenn immer möglich, z.b. sobald gastrointestinale Funktion intakt 4. Kosten berücksichtigen Leitsätze zur Antibiotika-Therapie 1. Indikation zur Therapie mit Antibiotika a. Fieber und Anstieg von Entzündungsparametern haben auch nicht-infektiöse Ursachen b. Antibiotika sind keine Antipyretika 2. Vor einer Antibiotikatherapie Versuch einer Erregeridentifikation! b Falls Erreger bekannt, gezielte Therapie (enges Spektrum) 3. Häufige Ursachen für Unwirksamkeit einer Antibiotika-Therapie a. Drug fever b. Venen- und Blasenkatheter c. falsches Antibiotikum d. Antibiotika sind wirkungslos bei Virusund Pilzinfektionen 4. Dauer der Antibiotika-Gabe a. Antibiotika werden häufig zu lange gegeben. b. Antibiotika nicht zu häufig wechseln! Auch die beste Antibiotika-Kombination erzielt Entfieberung meist erst nach 2 3 Tagen. Lizenzkosten: CHF 460.
5 Monitoring bei Therapie mit Aminoglykosiden Einmal tägliche Verabreichung Kontraindikationen für Einmaldosis-Therapie mit Aminoglykosiden: 1. Kinder <15 Jahre 2. Patienten mit Verbrennungen >20% der Körperoberfläche 3. Patienten mit einer Endokarditis 1) 4. Patienten unter Dialyse oder Hämofiltration 1) sind Aminoglykoside indiziert, so sind diese 2 3 mal täglich (Gentamicin 3 x 1,0 mg/kg/d) unter Kontrolle der Serumspiegel (Spitzenspiegel 3 mg/l, Talspiegel 0,5 1,5 mg/l) zu verabreichen. Dosierung bei Beginn einer Einmaldosistherapie Talspiegel 2) Netilmicin, Tobramycin, Gentamicin 5 6 mg/kg (max. 500 mg) 1 mg/l Amikacin mg/kg (max mg) 4 mg/l 2) Zum Ausschluss einer Akkumulation soll bei stabiler Nierenfunktion erstmals nach 3-tägiger Behandlung ein Talspiegel bestimmt werden. Die Bestimmung eines Spitzenspiegels erübrigt sich, da mit einer Einmaldosis-Therapie in jedem Fall therapeutische Konzentrationen erreicht werden. Dosisreduktion bei zu hohem Talspiegel neue Dosis = bisherige Dosis x gewünschte Konzentration gemessene Konzentration 2. Dreimal tägliche Verabreichung Infusionsdauer und Monitoring: Die Infusionsdauer für Aminoglykoside beträgt 60 Minuten. Blutentnahmen sollen am Ende des Dosierungsintervalls (Talspiegel) und unmittelbar nach Ende der 60 Minuten Infusion (Spitzenspiegel) erfolgen. Spitzen- und Talspiegel sollen vor und nach der 5. oder 6. Dosis bestimmt werden. Bei überhöhten Talspiegeln soll das Dosierungsintervall verlängert oder evtl. die Dosis reduziert werden (infektiologisches Konsil). Richtwerte bei mehrmals täglicher Therapie Spitzenspiegel (mg/l) Talspiegel (mg/l) Pseudomonas-Sepsis oder -Pneumonie Netilmicin, Tobramycin, Gentamicin 7 (6 8) 8 12 >0,5 <2 Amikacin 25 (20 30) >2 <10
6 Monitoring bei Therapie mit Glykopeptiden (Vancomycin, Teicoplanin) Infusionsdauer und Monitoring: Die Infusionsdauer für Vancomycin beträgt 60 Minuten, Teicoplanin wird als Bolus über 3 5 Minuten oder über eine Kurzinfusion verabreicht. Blutentnahmen sollen am Ende des Dosierungsintervalls (Talspiegel) und 60 Minuten nach Beginn der Infusion (Spitzenspiegel) erfolgen. Spitzen- und Talspiegel sollen vor und nach der 5. oder 6. Dosis bestimmt werden. Bei überhöhten Talspiegeln soll das Dosierungsintervall verlängert oder evtl. die Dosis reduziert werden (infektiologisches Konsil). Richtwerte für Spitzen- und Talspiegel Spitzenspiegel (mg/l) Talspiegel (mg/l) S. aureus-endokarditis, septische Arthritis, Osteomyelitis, Verbrennungen Vancomycin 40 (30 50) >10 <15 Teicoplanin >10 <15 >20 Lizenzkosten: CHF 300.
7 Antibiotikadosierung bei kontinuierlicher Nierenersatztherapie (infektiologisches Konsil zur Steuerung der Therapie empfehlenswert) Wirkstoff kontinuierliche arterio-venöse Hämofiltration (CAVH) oder kontinuierliche veno-venöse Hämofiltration (CVVH) kontinuierliche veno-venöse Hämodialyse (CVVHD) oder kontinuierliche veno-venöse Hämodiafiltration (CVVHDF) Amoxicillin/Clavulansäure 1,2 g 3 x /Tag 1,2 g 3 x /Tag Cefepime 1) 1 g 2 x /Tag 2 g 2 x /Tag Ceftazidim 1 2 g 2 x /Tag 2 g 2 x /Tag Ceftriaxon keine Dosisanpassung keine Dosisanpassung Clindamycin keine Dosisanpassung keine Dosisanpassung Ciprofloxacin 200 mg 2 x /Tag (Ladedosis: 400 mg) mg 2 x /Tag (Ladedosis: 400 mg) Ertapenem keine Daten keine Daten Flucloxacillin 2 g 3 x /Tag 2 g 3 x /Tag Imipenem/Cilastatin 250 mg 4 x /Tag (Ladedosis: 500 mg) 250 mg 4 x /Tag (Ladedosis: 500 mg) Levofloxacin 250 mg 1 x /Tag (Ladedosis: 500 mg) 250 mg 1 x /Tag (Ladedosis: 500 mg) Linezolid keine Dosisanpassung keine Dosisanpassung Meropenem 1 g 2 x /Tag 1 g 2 x /Tag Piperacillin/Tazobactam 2,25 g 4 x /Tag (Ladedosis: 4,5 g) 2,25 3,375 g 4 x /Tag (Ladedosis: 4,5 g) Teicoplanin 2) Vancomycin 2) erste drei Dosen: 6 mg/kg 2 x /Tag, dann 6 mg/kg 1 x /Tag, weiter gemäss Spiegelbestimmung 1 g 1 x /Tag, weiter gemäss Spiegelbestimmung erste drei Dosen: 6 mg/kg 2 x /Tag, dann 6 mg/kg 1 x /Tag, weiter gemäss Spiegelbestimmung 1 g 1 x /Tag, weiter gemäss Spiegelbestimmung Amphotericin B Desoxycholat 0,4 1,0 mg/kg 1 x /Tag infektiologisches Konsil empfohlen Caspofungin keine Dosisanpassung keine Dosisanpassung Fluconacol 200 mg 1 x /Tag (Ladedosis: 400 mg) 400 mg 1 x /Tag Voriconazol (nicht i.v. verabreichen) Tag 1: evtl. Ladedosis à 6 mg/kg p.o. (Tbl. oder Sirup) 2 x /Tag, dann 4 mg/kg p.o. 2 x /Tag Tag 1: evtl. Ladedosis à 6 mg/kg p.o. (Tbl. oder Sirup) 2 x /Tag, dann 4 mg/kg p.o. 2 x /Tag Aciclovir 5 7,5 mg/kg 1 x /Tag 5 7,5 mg/kg 1 x /Tag Ganciclovir 2,5 mg/kg 1 x /Tag 5 mg/kg alle 2 Tage 3) Aminoglykoside (alle Arten der Nierenersatztherapie) (Spezialfall Endokarditistherapie: infektiologisches Konsil empfohlen) Gentamicin 2) und Tobramycin 2) 3 mg/kg als Ladedosis, weiter gemäss Spiegelbestimmung Die Angaben gelten, wenn nicht anderweitig bezeichnet, für die intravenöse Verabreichung. Angenommen wird eine Ultrafiltrationsrate (Q UF ) von 1 L/h oder eine Dialysatflussrate (Q D ) von 1 L/h und eine fehlende residuelle Nierenfunktion. 1) nicht empfohlen; 2) Spiegelbestimmungen bei allen Patienten mit eingeschränkter Nierenfunktion (inkl. Nierenersatzverfahren); 3) Datenlage spärlich: Intensive Care Med 1994;20:47 8. Literatur: Trotman RL et al. Clin Infect Dis 2005;41: ; The Sanford Guide to Antimicrobial Therapy, 37 th ed. (2007); Kuang D et al. Clin Nephrol 2007;67(5):
8 Antimikrobielle Substanzen mit Restriktion In den folgenden zwei Listen sind antimikrobielle Substanzen aufgeführt mit mindestens einer der folgenden Eigenschaften: b teurer Preis b sehr breites antimikrobielles Spektrum b Resistenzproblematik Deshalb wird der Einsatz dieser Substanzen am Universitätsspital eingeschränkt. Automatische «Stop-Order». Obligatorische Neubeurteilung der Indikation nach 3 Tagen durch Stationsoberarzt oder infektiologischen Konsiliardienst. Glycopeptide b Teicoplanin b Vancomycin Carbapeneme b Ertapenem b Imipenem b Meropenem Breitspektrumpenicilline und -cephalosporine b Cefepim b Ceftazidim b Piperacillin/Tazobactam Infektiologisches Konsilum notwendig Neue Antibiotika gegen grampositive Bakterien b Daptomycin b Linezolid Antimykotika b Caspofungin b Liposomales Amphotericin B (AmBisome) b Posaconazol b Voriconazol Lizenzkosten: CHF 390.
9 Wechsel von parenteraler auf orale Therapie Es gibt zwei unterschiedliche Situationen, um von einer parenteralen auf eine orale Therapie umzustellen: 1. Gewisse Antibiotika erreichen nach oraler Gabe praktisch dieselben Serumkonzentrationen wie nach parenteraler Gabe. Da die parenterale Applikationsform meist um ein Mehrfaches teurer ist als die orale Form und die parenterale Applikation mit Komplikationen verbunden sein kann (Phlebitis, Katheterinfektion etc.), ist die Umstellung auf eine orale Therapie angezeigt, sobald dies der klinische Zustand des Patienten zulässt (klinisches Ansprechen unter parenteraler Therapie, funktionierender Magen-Darm-Trakt und perorale Gabe möglich). 2. Eine vorerst instabile klinische Situation stabilisiert sich (Beispiel: Pneumonie). In einer instabilen klinischen Situation wird eine parenterale Therapie begonnen. Sobald sich der klinische Zustand stabilisiert, der Magen- Darm-Trakt funktioniert und eine orale Therapie möglich ist, kann auf eine perorale Antibiotikagabe umgestellt werden. Bei der Umstellung muss nicht zwingend das gleiche Produkt verwendet werden (Beispiel: Umstellung von Ceftriaxon auf Amoxicillin/Clavulansäure). Substanz Parenterale Form Orale Form** Tagesdosis Serumkonzentration Tagesdosis Serumkonzentration Ciprofloxazin 2 x 200 mg 2 x 400 mg ~2 mg/l 2 x 500 mg ~1,5 mg/l Levofloxazin 2 x 500 mg ~6 mg/l 2 x 500 mg ~5,5 mg/l Clindamycin 3 x 600 mg ~10 mg/l 3 x 450 mg ~7,5 mg/l Metronidazol 3 x 500 mg ~20 25 mg/l 3 x 500 mg mg/l Rifampicin 2 x 300 mg ~17 mg/l 1 x 600 mg ~7 mg/l Trimethoprim/ Sulfamethoxazol 2 x 160/800 mg (= 2 x 2 Amp) 1 2 mg/l/ mg/l 2 x 160/800 mg (= 2 x 1 Forte) 1 2 mg/l/ mg/l Fluconazol 1 x 400 mg ~10 mg/l 1 x 400 mg 6 7 mg/l Acyclovir i.v./ Valacyclovir p.o. 3 x 5 mg/ kg* ~10 mg/l 3 x 1 g ~6 mg/l ** Dosierung bei Mukositis bei Immundefizienz. Die Dosierung bei Enzephalitis ist 3 x 10 12,5 mg/kg/tag ** Alle diese Medikamente können auch über die Magensonde gegeben werden. Die entsprechende Anleitung findet sich auf dem Intranet der Pflege ( «Anwendungsmöglichkeiten von Medikamenten über eine PEGbzw. Magensonde» (
10 Tageskosten antimikrobieller Substanzen Die vorliegenden Dosierungen entsprechen einer durchschnittlichen Tagesdosis. Je nach Krankheitsbild können jedoch erhebliche Unterschiede auftreten. Diese Liste versteht sich nicht als Dosierungsempfehlung; sie dient einzig zur Illustration der Tageskosten am Beispiel der entsprechenden Dosierung. Wirkstoff intravenöse Dosierung Ampullengrösse perorale Dosierung Tageskosten intravenös Tageskosten peroral Breitspektrum-Antibiotika Amoxicillin/Clavulansäure 3 x 2,2 g 1,1/1,2/2,2 g 2 x 1 g Cefepime 2 x 1 g 3) 3 x 1 g 1) 3 x 2 g 2) 2 g 2 g 2 g Ceftazidim 3 x 1 g 3) 0,5/1/2 g 3 x 2 g 4) 0,5/1/2 g Ceftriaxon 1 x 2 g 0,5/1/2 g Ciprofloxacin 2 x 400 mg 200/400 mg 2 x 500 mg Imipenem/Cilastatin 4 x 500 mg 500 mg Levofloxacin 2 x 500 mg 250/500 mg 2 x 500 mg Meropenem 3 x 1 g 0,5/1 g Piperacillin/Tazobactam 3 x 4,5 g 2,5/4,5 g Penicilline Amoxicillin 6 x 2 g 0,25/0,5/1/2 g 3 x 750 mg Amoxicillin/Clavulansäure 3 x 2,2 g 1,1/1,2/2,2 g 2 x 1 g Benzylpenicillin 6 x 4 Mio E 1/10 Mio E Flucloxacillin 4 x 2 g 0,25/0,5/1 g 3 x 500 mg Phenoxymethylpenicillin 3 x 1 Mio E 2.25 Piperacillin/Tazobactam 3 x 4,5 g 2,5/4,5 g Cephalosporine Cefazolin 3 x 1 g 1/2 g Cefepime 2 x 1 g 3) 3 x 1 g 1) 3 x 2 g 2) 2 g 2 g 2 g Cefpodoxim 2 x 200 mg 6.57 Ceftazidim 3 x 1 g 3) 0,5/1/2 g 3 x 2 g 4) 0,5/1/2 g Ceftriaxon 1 x 2 g 0,5/1/2 g Cefuroxim 3 x 1,5 g 0,75/1,5 g 2 x 250 mg
11 Tageskosten antimikrobieller Substanzen Wirkstoff intravenöse Dosierung Ampullengrösse perorale Dosierung Tageskosten intravenös Tageskosten peroral Carbapeneme Ertapenem 1 x 1 g 1 g Imipenem/Cilastatin 4 x 500 mg 500 mg Meropenem 3 x 1 g 0,5/1 g Monobactame Aztreonam 3 x 2 g 0,5/1/2 g Chinolone Ciprofloxacin 2 x 400 mg 200/400 mg 2 x 500 mg Levofloxacin 2 x 500 mg 250/500 mg 2 x 500 mg Moxifloxacin 1 x 400 mg 5.38 Norfloxacin 2 x 400 mg 1.41 Ofloxacin 2 x 200 mg 200 mg 2 x 200 mg Makrolide und Lincosamide Azithromycin 2 x 250 mg 5.56 Clarithromycin 2 x 500 mg 500 mg 2 x 500 mg Clindamycin 3 x 600 mg 0,3/0,6/0,9 g 3 x 600 mg Aminoglycoside Amikacin 1 x 15 mg/kg KG 0,1/0,25/0,5 g Gentamicin 1 x 5 mg/kg KG 3 x 1 mg/kg KG 20/60/80 mg 20/60/80 mg Sulfonamide und Trimethoprim Sulfamethoxazol/Trimethoprim 2 x 800/160 mg 400/80 mg 2 x 800/160 mg Tetracycline Doxycyclin 2 x 100 mg 100 mg 2 x 100 mg Minocyclin 2 x 50 mg 0.82 Glycopeptide Teicoplanin 1 x 400 mg 200/400 mg Vancomycin 2 x 1 g 0,5/1 g 54.44
12 Tageskosten antimikrobieller Substanzen Wirkstoff intravenöse Dosierung Ampullengrösse perorale Dosierung Tageskosten intravenös Tageskosten peroral Diverse antibakterielle Substanzen Daptomycin 1 x 4 mg/kg KG 14) 1 x 6 mg/kg KG 15) 350/500 mg 350/500 mg Fusidinsäure 3 x 500 mg 500 mg 3 x 250 mg Fosfomycin 1 x 3 g 9.23 Linezolid 2 x 600 mg 600 mg 2 x 600 mg Metronidazol 3 x 500 mg 500 mg 3 x 500 mg Nitrofurantoin 2 x 100 mg 0.46 Ornidazol 2 x 500 mg 0,5/1 g 2 x 500 mg Rifampicin 3 x 300 mg 5) 300 mg 3 x 300 mg 5) Antimykotische Substanzen Amphotericin B liposomal 1 x 3 mg/kg 50 mg KG 7) Amphotericin B Desoxycholat 1 mg/kg KG 7) 50 mg Caspofungin 70 mg/24 h 6) 50/70 mg 50 mg/24 h 7) 50/70 mg Fluconazol 1 x 400 mg 200/400 mg 1 x 400 mg Flucytosin 4 x 50 mg/kg KG 2,5 g Itraconazol 2 x 200 mg 6) 1 x 200 mg 7) 250 mg 250 mg 2 x 100 mg Ketoconazol 1 x 200 mg 2.17 Posaconazol 2 x 400 mg Terbinafin 1 x 250 mg 2.44 Voriconazol 2 x 6 mg/kg KG 6) 2 x 4 mg/kg KG 7) 200 mg 200 mg 2 x 400 mg 6) 2 x 200 mg 7) Antivirale Substanzen Aciclovir 3 x 10 mg/kg KG 250 mg 5 x 200 mg Brivudin 1 x 125 mg Cidofovir 5 mg/kg KG 1 x /Woche 375 mg )
13 Tageskosten antimikrobieller Substanzen Wirkstoff intravenöse Dosierung Ampullengrösse perorale Dosierung Tageskosten intravenös Tageskosten peroral Foscarnet 3 x 60 mg/kg KG 9) 1 x 120 mg/kg KG 7) 6 g 6 g Ganciclovir 2 x 5 mg/kg KG 500 mg Oseltamivir 2 x 75 mg 9.46 Ribavirin 5 x 200 mg Valaciclovir 3 x 1000 mg Valganciclovir 1 x 900 mg Antiparasitäre Substanzen Albendazol 1 x 400 mg 5.99 Artemether/Lumefantrin 4 x 20/120 mg 6.68 Atovaquon 2 x 750 mg 10) x 750 mg 11) Atovaquon/Proguanil 4 x 250/100 mg Chinin 3 x 10 mg/kg 650 mg 3 x 600 mg KG 7) Chloroquin 3 x 100 mg 0.46 Hydroxychloroquin 1 x 400 mg 1.21 Mebendazol 2 x 100 mg 1.42 Mefloquin 6 x 250 mg Praziquantel 1 x 10 mg/kg KG 12) 2 x 30 mg/kg KG 13) Pyrimethamin 1 x 25 mg 0.14 Sulfadiazin 4 x 1,5 g 1,5 g 4 x 1 g Die Angaben beziehen sich auf Erwachsene von 70 kg Körpergewicht mit normaler Kreatininclearance. Nach Möglicheit wurde auf ganze Ampullen auf- oder abgerundet. Wo dies nicht möglich ist, wurden angebrochene Ampullen voll gezählt, da diese in der Regel verworfen werden. Alle Preisangaben widerspiegeln den Ex-Factory-Preis in CHF. Quellen (11/2007): Kantonsapotheke, Spezialitätenliste, Hersteller. 1) schwere Infektionen (Pneumonie, Sepsis, Harnwegsinfektionen, komplizierte intraabdominale Infekte); 2) lebensbedrohliche Infektionen (Sepsis, insbesondere bei immunkompromittierten Patienten); 3) übliche Dosierung; 4) sehr schwere Infektionen, herabgesetzte Immunabwehr, Pseudomonas-Infektionen, ZNS-Infektionen; 5) antibakterielle Dosierung; unterscheidet sich von der tuberkulostatischen Dosis; 6) Initialdosis; 7) Erhaltungsdosis; 8) entspricht 1 Amp. à CHF/Woche; 9) Induktionstherapie; 10) Therapie der PCP; 11) Therapie der zerebralen Toxoplasmose; 12) Therapie von Bandwürmern; 13) Therapie der Schistosomiasis; 14) Komplizierte Haut- und Weichteilinfekte; 15) Staphylococcus aureus Bakteriämie.
14 Tageskosten antibakterieller Substanzen Tageskosten (CHF) Amoxicillin Amikacin Amoxicillin/Clavulansäure Azithromycin Benzylpenicillin (Penicillin G/i.v.) Cefazolin Cefepim Tageskosten intravenös Tageskosten peroral Cefpodoxim Ceftazidim Ceftriaxon Cefuroxim Ciprofloxacin Clarithromycin Clindamycin Doxycyclin Ertapenem Flucloxacillin Fusidinsäure Gentamicin Imipenem/Cilastatin Levofloxacin Linezolid Meropenem Metronidazol Moxifloxacin Nitrofurantoin Norfloxacin Ofloxacin Phenoxymethylpenicillin (Penicillin V/p.o.) Piperacillin/Tazobactam Rifampicin Sulfamethoxazol und Trimethoprim Teicoplanin Vancomycin
15 Tageskosten antimykotischer Substanzen Tageskosten (CHF) Amphotericin B liposomal Amphotericin B Na-Desoxycholat Caspofungin Fluconazol Flucytosin Itraconazol Ketoconazol Tageskosten intravenös Tageskosten peroral Posaconazol Terbinafin Voriconazol Lizenzkosten: CHF 550.
16 Hals-Nasen-Ohren-Infektionen Klinisches Bild Wichtigste Erreger Therapie 1. Wahl Therapie 2. Wahl Akute Otitis media (AOM) Eitrige oder hämorrhagische, bullöse AOM Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, andere Streptokokken Primäre Antibiotikatherapie nicht immer indiziert 1), falls indiziert: Amoxicillin/Clavulansäure 2 x 1 g p.o. x 5 Tage Cefuroxim 2 x 500 mg p.o. x 5 Tage oder Trimethoprim/ Sulfamethoxazol 2 x 960 mg p.o. x 5 Tage b 1) Bei über 2-Jährigen und intaktem Trommelfell: primäre Analgesie und klinische Re-Evaluation nach 48 Stunden. Sekundär Antibiotika bei Persistenz der Symptome oder Verschlechterung des Allgemeinzustandes. b 1) Bei unter 2-Jährigen und intaktem Trommelfell: primäre Analgesie und klinische Re-Evaluation bereits nach 24 Stunden. Sekundär Antibiotika bei Persistenz der Symptome oder Verschlechterung des Allgemeinzustandes. b Primär Antibiotika bei: akuter Otitis media beidseits, eitriger Otorrhoe, einzig hörendem Ohr, anatomischer Fehlbildung und Immunschwäche [Paediatrica 2000;11:6-9]. Otitis externa Lokalisiert (Furunkel) Staphylococcus aureus, Streptokokken Flucloxacillin 4 x 500 mg p.o. x 5 Tage Cefuroxim 2 x 500 mg p.o. x 5 Tage akut, diffus Pseudomonas aeruginosa Leicht: topische Therapie mit Neomycin/Fludrocortison Schwer: topische Therapie + Ciprofloxacin 2 x 750 mg p.o. x 7 Tage Nekrotisierende Otitis externa leichte Erkrankung mit umschriebenem Knochenbefall Pseudomonas aeruginosa Topische Behandlung (Neomycin/Fludrocortison oder Ciprofloxacin HC) + Ciprofloxacin 2 x 750 mg p.o.; bei Knochenbefall für 4 6 Wochen schwere Erkrankung mit ausgedehntem Knochenund/oder intrazerebralem Befall Pseudomonas aeruginosa Ceftazidim 3 x 2 g i.v. + Gentamicin 1 x 5 6 mg/kg i.v. Ceftazidim 3 x 2 g i.v. + Ciprofloxacin 2 x 750 mg p.o. oder 2 x 400 mg i.v. Zusätzlich: topische Therapie (Neomycin/Fludrocortison oder Ciprofloxacin HC) und chirurgisches Débridement. Bei gutem Ansprechen i.v.-therapie gefolgt von Ciprofloxacin 2 x 750 mg p.o. resp. resistenzgerechter Therapie gemäss Mikrobiologie Therapiedauer insgesamt 4 6 Wochen
17 Hals-Nasen-Ohren-Infektionen Klinisches Bild Wichtigste Erreger Therapie 1. Wahl Therapie 2. Wahl Rhinosinusitis akut Viren (90%) S. pneumoniae, H. influenzae, M. catarrhalis, Streptokokken, selten Anaerobier und S. aureus Primär analgetische und abschwellende Massnahmen Antibiotika erwägen bei Fieber und/oder Symptomdauer >7 Tage trotz adäquater symptomatischer Therapie Amoxicillin/Clavulansäure 2 x 1 g p.o. x 5 Tage Cefuroxim 2 x 500 mg p.o. x 5 Tage oder Clarithromycin 2 x 250 mg p.o. x 5 Tage oder Trimethoprim/Sulfamethoxazol 2 x 960 mg p.o. x 5 Tage Chronische Sinusitis (>4 Wo) aerobe/anaerobe Mischflora ORL-Konsilium Tonsillo-Pharyngitis 75% viral, 25% bakteriell Antibiotische Therapie nur bei passender Klinik und Nachweis b-hämolysierender Streptokokken der Gruppe A (Schnelltest/Kultur) Streptokokken-Pharyngitis/- Tonsillitis b-hämolysierende Streptokokken der Gruppe A 1) Penicillin V 3 x 1 Mio. E p.o. x 10 Tage 2) Amoxicillin 3 x 375 mg p.o. x 5 Tage oder Clarithromycin 1) 2 x 250 mg p.o. x 5 Tage 1) Makrolidresistenz: 5 15%; deshalb sind Makrolide nur bei Penicillinallergie als Reserve indiziert 2) Verhütung des rheumatischen Fiebers: beste Evidenz für Penicillin Epiglottitis (Meldepflicht!) Haemophilus influenzae, Streptokokken, S. pneumoniae, S. aureus Initial Ceftriaxon 1 x 2 g i.v.; nach gutem Ansprechen evtl. Amoxicillin/Clavulansäure 2 x 1 g p.o. (insgesamt 7 Tage) Nur bei schwerer Betalaktamallergie: Levofloxacin 2 x 500 mg initial i.v., danach p.o. (insgesamt 7 Tage)
18 Bronchitis Diagnose Relevante Erreger Therapie (1. Wahl) Therapie (2. Wahl) Bronchitis, akut meist viral keine antibiotische Therapie Exazerbation einer chronischen Bronchitis Seltene Exazerbationen, milde COPD (ambulante Behandlung) S. pneumoniae, H. influenzae, M. catarrhalis Leichte Exazerbation: Trimethoprim/Sulfamethoxazol 2 x 960 mg p.o. x 5 10 Tage Doxycyclin 2 x 100 mg p.o. oder Clarithromycin 2 x 250 mg p.o. Schwere Exazerbation: Amoxicillin/Clavulansäure 2 x 1 g p.o. x 10 Tage mittelschwere-schwere COPD (Hospitalisation erforderlich) Keine Risikofaktoren für Pseudomonas 1) S. pneumoniae, H. influenzae, M. catarrhalis, Enterobacteriaceae Amoxicillin/Clavulansäure 3 x 2,2 g i.v. oder 2 x 1 g p.o. Ceftriaxon 1 x 2 g i.v. oder Levofloxacin 2 x 500 mg p.o. (nur bei schwerer Betalactam-Allergie) Bei schwerem Verlauf Konsilium Pneumologie oder Infektiologie mittelschwere-schwere COPD (Hospitalisation erforderlich) Mit Risikofaktoren für Pseudomonas 1) Enterobacteriaceae, P.aeruginosa; (S. pneumoniae, H. influenzae, M. catarrhalis) Cefepim 3 x 1 2 g i.v. ± Gentamicin 5 mg/kg i.v. oder Piperacillin/Tazobactam 3 x 4,5 g i.v. Levofloxacin 2) 2 x 500 mg p.o. oder i.v. Bei schwerem Verlauf Konsilium Pneumologie oder Infektiologie 1) Risikofaktoren für P. aeruginosa (mindestens 2 von 4): Hospitalisation in den letzten 3 Monaten; >4 Antibiotikazyklen/Jahr; schwere COPD (FEV 1 <30% vom Sollwert); früherer Nachweis von P. aeruginosa. 2) CAVE: Nur 2. Wahl! Verminderte Aktivität von Levofloxacin gegenüber P. aeruginosa.
19 Pneumonie Diagnose Relevante Erreger Therapie (1. Wahl) Therapie (2. Wahl) Community-acquired: Therapieort und -art (p.o. vs. i.v.) richtet sich nach dem Schweregrad der Erkrankung. Hilfreich ist der einfache und gut validierte CURB-Score 1). ambulante Therapie S. pneumoniae, H. influenzae, selten Mykoplasmen, Chlamydien, Legionellen Amoxicillin/Clavulansäure 2 x 1 g p.o. x 5 10 Tage oder Clarithromycin 2 x 500 mg p.o. x 5 10 Tage Cefuroxim 2 x 500 mg p.o. x 5 10 Tage oder Moxifloxacin 1 x 400 mg p.o. x 5 10 Tage (schwere Betalactam-Allergie) oder Doxycyclin 2 x 100 mg p.o. x 5 10 Tage stationäre Therapie S. pneumoniae, H. influenzae, Legionellen, Mykoplasmen, Chlamydien Ceftriaxon 3) 2 g i.v. + Clarithromycin 2 x 500 mg p.o. x 10 Tage Amoxicillin/Clavulansäure 3) 3 x 2,2 g i.v. + Clarithromycin 3) 2 x 500 mg i.v. x 10 Tage oder Levofloxacin 3) 2 x 500 mg i.v. Aspirationspneumonie Pneumokokken, Bacteroides, Enterobacteriaceae, anaerobe Mundflora Amoxicillin/Clavulansäure 2 x 1 g p.o. x 7 10 Tage Amoxicillin/Clavulansäure 3 x 2,2 g i.v. (schwerer Verlauf) oder Clindamycin 3 x 600 mg p.o. + Ciprofloxazin 2 x 500 mg p.o. (Penicillinallergie) Nosokomial 5 Tage hospitalisiert S. pneumoniae, H. influenzae, S. aureus, E. coli Amoxicillin/Clavulansäure 3 x 2,2 g i.v. x Tage Ceftriaxon 1 x 2 g i.v. >5 Tage hospitalisiert (nicht vorbehandelt mit Antibiotika) Enterobacteriaceae, andere nosokomiale Erreger Ceftriaxon 1 x 2 g i.v. Ertapenem 1 x 1 g i.v. >5 Tage hospitalisiert (vorbehandelt mit Antibiotika) Enterobacteriaceae, andere (resistente) nosokomiale Erreger Cefepime 3 x 1 2 g i.v. 2) Piperacillin/Tazobactam 3 x 4,5 g i.v. oder Amoxicillin/Clavulansäure 3 x 2,2 g i.v. + Ciprofloxacin 2 x 400 mg i.v. 1) CURB-Score (bei Eintritt): je ein Punkt für: Verwirrtheit; Atemfrequenz >30/min, diastolischer Blutdruck <60 mmhg und/oder systolischer Blutdruck <90 mmhg; Harnstoff >7 mmol/l 0 Punkte: ambulante p.o.-behandlung empfohlen (Mortalität <1%; schwere Pneumonie <5%) 1 Punkt: ambulante Behandlung eventuell möglich (eher stationär bei Alter >65 Jahren und relevanten Komorbiditäten) 2 Punkte: Hospitalisation und i.v.-behandlung empfohlen (Mortalität >10%, schwere Pneumonie >25%) 2) Dosisanpassung bei Niereninsuffizienz! 3) Umstellung auf perorale Therapie bei klinischer Besserung, hämodynamischer Stabilität und normaler gastrointestinaler Funktion (Bartlett et al. Practice guidelines for the management of community-acquired pneumonia in adults. IDSA. CID 2000;3: )
20 Meningitis/ Meningoenzephalitis bei Erwachsenen (Meldepflicht) Häufigste Erreger der bakteriellen Meningitis (exklusiv posttraumatisch/postoperativ/parameningealer Fokus): b Meningokokken ~10 Fälle/10 6 Einwohner/Jahr b Pneumokokken ~10 Fälle/10 6 Einwohner/Jahr b Listerien ~1 2 Fälle/10 6 Einwohner/Jahr Sofortmassnahmen im Notfall Vor Therapie: notfallmässig venösen Zugang legen und 2 Blutkulturen abnehmen. Wichtig: Bei Verdacht auf bakterielle Meningitis erste Dosis des Antibiotikums sofort nach Spitaleintritt! Situation Therapie Bemerkungen Klinisch hoher Verdacht auf bakterielle Meningitis Bei fokalen Ausfällen, Papillenödem, Koma: keine Lumbalpunktion vor CT Ceftriaxon 2 x 2 g i.v. + Dexamethason (10 mg i.v./dosis; 1. Dosis 15 Min. vor 1. Antibiotikadosis; weiter 6-stündlich über 2 4 Tage) 1) Ceftriaxon 2 x 2 g i.v. Mögliche Exposition in Endemiegebiet bezüglich Penicillinresistenz bei Pneumokokken 2) : initial zusätzlich Vancomycin 2 x 1 g i.v. Schädel-CT nach erster Dosis des Antibiotikums, falls keine Hinweise für erhöhten Hirndruck, Lumbalpunktion nachholen. >50 Jahre und bei Risikofaktoren (Immunsuppression, Alkoholismus, Steroide) Enzephalitis Ceftriaxon 2 x 2 g i.v. + Amoxicillin 6 x 2 g i.v. Acyclovir mg/kg i.v. 8-stündlich 1) de Gans J, van de Beek D. European Dexamethasone in Adulthood Bacterial Meningitis Study Investigators. Dexamethasone in adults with bacterial meningitis. N Engl J Med 2002;347(20): ) Infektiologisches Konsil!
EINSENDERINFORMATION ANTIBIOTIKA-DOSIERUNGEN NACH EUCAST. Karlsruhe, im März Sehr verehrte Frau Kollegin, sehr geehrter Herr Kollege,
 EINSENDERINFORMATION ANTIBIOTIKA-DOSIERUNGEN NACH EUCAST Sehr verehrte Frau Kollegin, sehr geehrter Herr Kollege, Karlsruhe, im März 2019 in den nachfolgenden Tabellen möchten wir Sie über die Antibiotika-Dosierungen
EINSENDERINFORMATION ANTIBIOTIKA-DOSIERUNGEN NACH EUCAST Sehr verehrte Frau Kollegin, sehr geehrter Herr Kollege, Karlsruhe, im März 2019 in den nachfolgenden Tabellen möchten wir Sie über die Antibiotika-Dosierungen
EINSENDERINFORMATION ANTIBIOTIKA-DOSIERUNGEN NACH EUCAST. Karlsruhe, im August Sehr verehrte Frau Kollegin, sehr geehrter Herr Kollege,
 EINSENDERINFORMATION ANTIBIOTIKA-DOSIERUNGEN NACH EUCAST Sehr verehrte Frau Kollegin, sehr geehrter Herr Kollege, Karlsruhe, im August 2018 in den nachfolgenden Tabellen möchten wir Sie über die Antibiotika-Dosierungen
EINSENDERINFORMATION ANTIBIOTIKA-DOSIERUNGEN NACH EUCAST Sehr verehrte Frau Kollegin, sehr geehrter Herr Kollege, Karlsruhe, im August 2018 in den nachfolgenden Tabellen möchten wir Sie über die Antibiotika-Dosierungen
Die folgende Tabelle (empfohlene Antibiotika und Dosierungen; intravenös und oral) richtet sich nach EUCAST und NAK.
 Antibiotika Dosierungen Stand:Januar 2017 Die folgende Tabelle (empfohlene Antibiotika und Dosierungen; intravenös und oral) richtet sich nach EUCAST und NAK. Penicilline iv Standarddosierung Höhere Dosierung
Antibiotika Dosierungen Stand:Januar 2017 Die folgende Tabelle (empfohlene Antibiotika und Dosierungen; intravenös und oral) richtet sich nach EUCAST und NAK. Penicilline iv Standarddosierung Höhere Dosierung
2.2. Empirische intravenöse Therapie gemäss vermutetem Fokus
 2.2. Empirische intravenöse Therapie gemäss vermutetem Fokus Abdominal nosokomial (> 48h Hospitalisation) Amoxicillin/Clavulansäure i.v. 2.2 g i.v. 3x/Tag oder Ceftriaxon 2 g i.v. + Metronidazol 500 mg
2.2. Empirische intravenöse Therapie gemäss vermutetem Fokus Abdominal nosokomial (> 48h Hospitalisation) Amoxicillin/Clavulansäure i.v. 2.2 g i.v. 3x/Tag oder Ceftriaxon 2 g i.v. + Metronidazol 500 mg
Antibiotikatherapie - Grundlagen
 KLINIK UND POLIKLINIK FÜR INNERE MEDIZIN I Antibiotikatherapie - Grundlagen B. Salzberger Hemmung der Zellwandsynthese: Penicilline, Cephalosporine, Glykopeptid-AB, Fosfomycin Proteinsynthese (Translation)
KLINIK UND POLIKLINIK FÜR INNERE MEDIZIN I Antibiotikatherapie - Grundlagen B. Salzberger Hemmung der Zellwandsynthese: Penicilline, Cephalosporine, Glykopeptid-AB, Fosfomycin Proteinsynthese (Translation)
1 Infektion der Atemwege
 1 Infektion der Atemwege 1.1 Infektexazerbation bei COPD Ca. 50% der Exazerbationen einer COPD werden durch Infektionserreger ausgelöst, überwiegend durch respiratorische Viren. Die häufigsten bakteriellen
1 Infektion der Atemwege 1.1 Infektexazerbation bei COPD Ca. 50% der Exazerbationen einer COPD werden durch Infektionserreger ausgelöst, überwiegend durch respiratorische Viren. Die häufigsten bakteriellen
Tabelle 1.2 Antiinfektiva-Dosierungen (Auswahl)* Gruppe Appl. Patient Dosis in 24 Std. ED max. 1. Penicilline
 Allgemeines. Antiinfektiva und Dosierungen Tabelle. Antiinfektiva-Dosierungen (Auswahl)*. Penicilline Penicillin G Mo. hoch Penicillin V Mo. 0, 0, Mio. IE/kg 0, 0, Mio. IE/kg Mio. IE 8 Mio. IE 0, Mio.
Allgemeines. Antiinfektiva und Dosierungen Tabelle. Antiinfektiva-Dosierungen (Auswahl)*. Penicilline Penicillin G Mo. hoch Penicillin V Mo. 0, 0, Mio. IE/kg 0, 0, Mio. IE/kg Mio. IE 8 Mio. IE 0, Mio.
SARI http://www.antibiotika-sari.de 1
 Daten zum Verbrauch der teilnehmenden Intensivstationen im Zeitverlauf Antibiotikaverbrauch: n=116 Antimykotikaverbrauch: n=94 Institut für Umweltmedizin und Krankenhaushygiene Breisacher Str. 115 b 7916
Daten zum Verbrauch der teilnehmenden Intensivstationen im Zeitverlauf Antibiotikaverbrauch: n=116 Antimykotikaverbrauch: n=94 Institut für Umweltmedizin und Krankenhaushygiene Breisacher Str. 115 b 7916
10 Antibiotikatherapie der wichtigsten Infektionen bei Kindern und Erwachsenen
 10 Antibiotikatherapie der wichtigsten Infektionen bei Kindern und Erwachsenen Im Folgenden werden Antibiotikadosierungen nur angegeben, wenn sie von den Dosierungsempfehlungen in Kap. 9 abweichen. 10
10 Antibiotikatherapie der wichtigsten Infektionen bei Kindern und Erwachsenen Im Folgenden werden Antibiotikadosierungen nur angegeben, wenn sie von den Dosierungsempfehlungen in Kap. 9 abweichen. 10
Antibiotikatherapie im Kassenärztlichen Notdienst. Dr. Bettina Tiemer Laborärztliche Gemeinschaftspraxis www. mrsaplus.
 Antibiotikatherapie im Kassenärztlichen Notdienst Dr. Bettina Tiemer Laborärztliche Gemeinschaftspraxis www.labor-luebeck.de www. mrsaplus.de MRSAplus 10. Fallkonferenz 16.09.2015 85-90% der Antibiotika-Verordnungen
Antibiotikatherapie im Kassenärztlichen Notdienst Dr. Bettina Tiemer Laborärztliche Gemeinschaftspraxis www.labor-luebeck.de www. mrsaplus.de MRSAplus 10. Fallkonferenz 16.09.2015 85-90% der Antibiotika-Verordnungen
Gefahren bei unsterilem Arbeiten. Dr. Gerhard Eich Abteilung Infektiologie und Spitalhygiene Stadtspital Triemli
 Gefahren bei unsterilem Arbeiten Dr. Gerhard Eich Abteilung Infektiologie und Spitalhygiene Stadtspital Triemli Injektion von Bakterien Pyrogene Reaktion Beispiel: Infusion von bakteriell kontaminierten
Gefahren bei unsterilem Arbeiten Dr. Gerhard Eich Abteilung Infektiologie und Spitalhygiene Stadtspital Triemli Injektion von Bakterien Pyrogene Reaktion Beispiel: Infusion von bakteriell kontaminierten
Evidenzbasierte Antibiotikatherapie
 Evidenzbasierte Antibiotikatherapie EbM-Guidelines für Allgemeinmedizin 2014 Artikel ID: ebd00023 (001.016) 2011 Duodecim Medical Publications Ltd Tonsillitis (Streptokokken) 1. Penicillin V (nicht verfügbar)
Evidenzbasierte Antibiotikatherapie EbM-Guidelines für Allgemeinmedizin 2014 Artikel ID: ebd00023 (001.016) 2011 Duodecim Medical Publications Ltd Tonsillitis (Streptokokken) 1. Penicillin V (nicht verfügbar)
Erregerhäufigkeit bei akuter bakterieller Meningitis
 Erregerhäufigkeit bei akuter bakterieller Meningitis 70 60 % 50 40 30 20 10 Listeria B-Streptok. N. meningitidis S. pneumoniae H. influenzae 0 60 J. Schuchat et al
Erregerhäufigkeit bei akuter bakterieller Meningitis 70 60 % 50 40 30 20 10 Listeria B-Streptok. N. meningitidis S. pneumoniae H. influenzae 0 60 J. Schuchat et al
Institut für Infektionskrankheiten. Universität Bern. Richtlinien für den Gebrauch von antimikrobiellen Substanzen. Resistenzübersicht
 Institut für Infektionskrankheiten Universität Bern Richtlinien für den Gebrauch von antimikrobiellen Substanzen Resistenzübersicht 202 Inhalt Einleitung 6 Allgemeine Bemerkungen 7. Erwachsene Patienten
Institut für Infektionskrankheiten Universität Bern Richtlinien für den Gebrauch von antimikrobiellen Substanzen Resistenzübersicht 202 Inhalt Einleitung 6 Allgemeine Bemerkungen 7. Erwachsene Patienten
Infektionen des Zentralnervensystems: Klinik
 : Klinik Leitsymptome Meningitis Enzephalitis Abszess Meningismus Kopfschmerzen Fieber Veränderungen der Bewusstseinslage Reizsymptome (Epilepsie) Fokus, periphere neurologische Defizite Hirnlokales Psychosyndrom
: Klinik Leitsymptome Meningitis Enzephalitis Abszess Meningismus Kopfschmerzen Fieber Veränderungen der Bewusstseinslage Reizsymptome (Epilepsie) Fokus, periphere neurologische Defizite Hirnlokales Psychosyndrom
Was gibt es neues in der Therapie der Pneumonie? M. Kolditz Universitätsklinikum Dresden Medizinische Klinik I
 Was gibt es neues in der Therapie der Pneumonie? M. Kolditz Universitätsklinikum Dresden Medizinische Klinik I Risikostratifizierung in der Praxis Definition individuelles Therapieziel Klinische Evaluation,
Was gibt es neues in der Therapie der Pneumonie? M. Kolditz Universitätsklinikum Dresden Medizinische Klinik I Risikostratifizierung in der Praxis Definition individuelles Therapieziel Klinische Evaluation,
Harnwegsinfektionen von der Hausarztpraxis bis zur Intensivstation. Professor Christian Ruef Institut für Infektiologie und Spitalhygiene
 Harnwegsinfektionen von der Hausarztpraxis bis zur Intensivstation Professor Christian Ruef Institut für Infektiologie und Spitalhygiene 1 Themen Fallbeispiel Epidemiologie der Antibiotikaresistenz - International
Harnwegsinfektionen von der Hausarztpraxis bis zur Intensivstation Professor Christian Ruef Institut für Infektiologie und Spitalhygiene 1 Themen Fallbeispiel Epidemiologie der Antibiotikaresistenz - International
Empirische antibiotische Therapie bei schwerer Sepsis
 MEDIZINISCHE KLINIK TÜBINGEN Empirische antibiotische Therapie bei schwerer Sepsis Infektionsmedizin 2011 Reimer Riessen Internistische Intensivstation Bedeutung einer raschen Antibiotikatherapie Jede
MEDIZINISCHE KLINIK TÜBINGEN Empirische antibiotische Therapie bei schwerer Sepsis Infektionsmedizin 2011 Reimer Riessen Internistische Intensivstation Bedeutung einer raschen Antibiotikatherapie Jede
Lungenentzündung noch immer tödlich? Dr. Christian Pox. WAZ-Nachtforum Wenn die Luft wegbleibt...
 WAZ-Nachtforum Wenn die Luft wegbleibt... Lungenentzündung noch immer tödlich? Dr. Christian Pox Medizinische Universitätsklinik Knappschaftskrankenhaus Bochum Lungenentzündung Bedeutung In Deutschland:
WAZ-Nachtforum Wenn die Luft wegbleibt... Lungenentzündung noch immer tödlich? Dr. Christian Pox Medizinische Universitätsklinik Knappschaftskrankenhaus Bochum Lungenentzündung Bedeutung In Deutschland:
Trends und Resistenzeckdaten 2010
 Trends und Resistenzeckdaten 21 21 hat sich die Resistenzsituation weiter verschlechtert. Diese Tatsache ist vor allem auf den Anstieg von gramnegativen Darmbakterien zurückzuführen, die in der Lage sind,
Trends und Resistenzeckdaten 21 21 hat sich die Resistenzsituation weiter verschlechtert. Diese Tatsache ist vor allem auf den Anstieg von gramnegativen Darmbakterien zurückzuführen, die in der Lage sind,
Zunehmende Gefahren durch resistente Bakterien in Deutschland: 7 Schritte zur Vermeidung unnötiger Antibiotikatherapie
 Zunehmende Gefahren durch resistente Bakterien in Deutschland: 7 Schritte zur Vermeidung unnötiger Antibiotikatherapie Prof. Mathias Herrmann Universitätskliniken des Saarlandes Homburg/Saar Mikrobielle
Zunehmende Gefahren durch resistente Bakterien in Deutschland: 7 Schritte zur Vermeidung unnötiger Antibiotikatherapie Prof. Mathias Herrmann Universitätskliniken des Saarlandes Homburg/Saar Mikrobielle
Informationen für Ärzte und Apotheker zur rationalen Infektionstherapie 37. Jahrgang
 WWW.INFEKTIO.DE Informationen für Ärzte und Apotheker zur rationalen Infektionstherapie 37. Jahrgang Register 2016 Heft 1 Heft 2 Heft 3 Heft 4 Heft 5 Heft 6 Seiten 1-10 Seiten 11-20 Seiten 21-30 Seiten
WWW.INFEKTIO.DE Informationen für Ärzte und Apotheker zur rationalen Infektionstherapie 37. Jahrgang Register 2016 Heft 1 Heft 2 Heft 3 Heft 4 Heft 5 Heft 6 Seiten 1-10 Seiten 11-20 Seiten 21-30 Seiten
Antibiotika im ambulanten Bereich. Verordnungszahlen vor dem Hintergrund von Empfehlungen
 Symposium Antibiotikaresistenz mrsa Netzwerk Land Bremen, 12. September 2012 Antibiotika im ambulanten Bereich Verordnungszahlen vor dem Hintergrund von Empfehlungen Hans Wille Institut für Klinische Pharmakologie
Symposium Antibiotikaresistenz mrsa Netzwerk Land Bremen, 12. September 2012 Antibiotika im ambulanten Bereich Verordnungszahlen vor dem Hintergrund von Empfehlungen Hans Wille Institut für Klinische Pharmakologie
«Dogmen» in der Infektiologie:
 «Dogmen» in der Infektiologie: Mikrobiologische Diagnostik oder empirische Therapie?The role of host and viral determinants Dominique L. Braun und Huldrych Günthard Klinik für Infektionskrankheiten und
«Dogmen» in der Infektiologie: Mikrobiologische Diagnostik oder empirische Therapie?The role of host and viral determinants Dominique L. Braun und Huldrych Günthard Klinik für Infektionskrankheiten und
Ambulant erworbene Pneumonie
 Ambulant erworbene Pneumonie AWMF-Leitlinien-Register Nr. 82/001 Pneumologie. 2009 Oct;63(10):e1-68 Pneumologie. 2010 Mar;64(3):149-54 20, 21 Risikostratifizierung mit Hilfe des CRB- 65 Score C onfusion
Ambulant erworbene Pneumonie AWMF-Leitlinien-Register Nr. 82/001 Pneumologie. 2009 Oct;63(10):e1-68 Pneumologie. 2010 Mar;64(3):149-54 20, 21 Risikostratifizierung mit Hilfe des CRB- 65 Score C onfusion
Empirische Antibiotikatherapie. π am Zuger Kantonsspital
 Empirische Antibiotikatherapie von Erwachsenen π am Zuger Kantonsspital Wichtiger Hinweis für alle Benutzer dieser Richtlinien Sämtliche Informationen, die in diesem Klinikleitfaden erwähnt sind, wurden
Empirische Antibiotikatherapie von Erwachsenen π am Zuger Kantonsspital Wichtiger Hinweis für alle Benutzer dieser Richtlinien Sämtliche Informationen, die in diesem Klinikleitfaden erwähnt sind, wurden
Hygienemaßnahmen bei 3 und 4 MRGN Erreger in der stationären und ambulanten Versorgung
 Hygienemaßnahmen bei 3 und 4 MRGN Erreger in der stationären und ambulanten Versorgung Vortrag von Nicole Demuth-Werner HFK in der Kath. Krankenhaus Hagen gem. GmbH 2 3 Was Sie erwartet: Erregervorstellung
Hygienemaßnahmen bei 3 und 4 MRGN Erreger in der stationären und ambulanten Versorgung Vortrag von Nicole Demuth-Werner HFK in der Kath. Krankenhaus Hagen gem. GmbH 2 3 Was Sie erwartet: Erregervorstellung
«Schmerzhaftes Wasserlassen» Vom Symptom zur Diagnose. Dr. med. Christine Gutmann Oberärztin FB Infektiologie/Spitalhygiene
 «Schmerzhaftes Wasserlassen» Vom Symptom zur Diagnose Dr. med. Christine Gutmann Oberärztin FB Infektiologie/Spitalhygiene Übersicht Wo schmerzt es und warum? Wie diagnostiziere ich eine Urethritis/ HWI?
«Schmerzhaftes Wasserlassen» Vom Symptom zur Diagnose Dr. med. Christine Gutmann Oberärztin FB Infektiologie/Spitalhygiene Übersicht Wo schmerzt es und warum? Wie diagnostiziere ich eine Urethritis/ HWI?
ZEITSCHRIFT FÜR. Informationen für Ärzte und Apotheker zur rationalen Infektionstherapie 28. Jahrgang
 WWW.ZCT-BERLIN.DE ZEITSCHRIFT FÜR Informationen für Ärzte und Apotheker zur rationalen Infektionstherapie 28. Jahrgang Register 2007 A ACE-Hemmer Acinetobacter baumannii - Carbapenem-Resistenz 47 - Tigecyclin-Resistenz
WWW.ZCT-BERLIN.DE ZEITSCHRIFT FÜR Informationen für Ärzte und Apotheker zur rationalen Infektionstherapie 28. Jahrgang Register 2007 A ACE-Hemmer Acinetobacter baumannii - Carbapenem-Resistenz 47 - Tigecyclin-Resistenz
8 Antibiotika, Antimykotika: Spektrum Dosierung Nebenwirkungen
 8 Antibiotika, Antimykotika: Spektrum Dosierung Nebenwirkungen Amoxicillin Amoxypen j Grampositive (nicht S. aureus) und gramnegative Keime (H. influenzae ca. 10 % Resistenz) * Erwachsene, Kinder 412 Jahre
8 Antibiotika, Antimykotika: Spektrum Dosierung Nebenwirkungen Amoxicillin Amoxypen j Grampositive (nicht S. aureus) und gramnegative Keime (H. influenzae ca. 10 % Resistenz) * Erwachsene, Kinder 412 Jahre
Rationaler Einsatz von Antibiotika in der Humanmedizin
 Rationaler Einsatz von Antibiotika in der Humanmedizin Werner Handrick September 2011 Einsatz von Antibiotika in der Humanmedizin Antibiotika spielen eine wichtige Rolle in der klinischen Infektionsmedizin
Rationaler Einsatz von Antibiotika in der Humanmedizin Werner Handrick September 2011 Einsatz von Antibiotika in der Humanmedizin Antibiotika spielen eine wichtige Rolle in der klinischen Infektionsmedizin
Empirische Antibiotikatherapie. π am Zuger Kantonsspital
 Empirische Antibiotikatherapie von Erwachsenen π am Zuger Kantonsspital Wichtiger Hinweis für alle Benutzer dieser Richtlinien Sämtliche Informationen, die in diesem Klinikleitfaden erwähnt sind, wurden
Empirische Antibiotikatherapie von Erwachsenen π am Zuger Kantonsspital Wichtiger Hinweis für alle Benutzer dieser Richtlinien Sämtliche Informationen, die in diesem Klinikleitfaden erwähnt sind, wurden
Fachinformation Harnwegsinfektionen Regionale Erreger- und Resistenzstatistik 2016 für Urine
 Fachinformation Harnwegsinfektionen Regionale Erreger- und Resistenzstatistik 206 für Urine September 206 Sehr geehrte Kolleginnen und Kollegen, die klinische Leitlinie Unkomplizierte Harnwegsinfektionen
Fachinformation Harnwegsinfektionen Regionale Erreger- und Resistenzstatistik 206 für Urine September 206 Sehr geehrte Kolleginnen und Kollegen, die klinische Leitlinie Unkomplizierte Harnwegsinfektionen
Sumatriptan Antrag auf Freistellung von der Verschreibungspflicht mit Beschränkungen
 Sumatriptan Antrag auf Freistellung von der Verschreibungspflicht mit Beschränkungen Sachverständigen-Ausschuss für Verschreibungspflicht 62. Sitzung am 13.01.2009 im Bundesinstitut für Arzneimittel- und
Sumatriptan Antrag auf Freistellung von der Verschreibungspflicht mit Beschränkungen Sachverständigen-Ausschuss für Verschreibungspflicht 62. Sitzung am 13.01.2009 im Bundesinstitut für Arzneimittel- und
Religion. Die 10 Gebote der Infektiologie Antibiotika in der Praxis
 Religion Die 10 Gebote der Infektiologie Antibiotika in der Praxis Religion Medizin Glaube Evidenz Du sollst (nicht) Warum braucht es Gebote? Antibiotika Eine der am häufigsten eingesetzten Medikamentengruppe
Religion Die 10 Gebote der Infektiologie Antibiotika in der Praxis Religion Medizin Glaube Evidenz Du sollst (nicht) Warum braucht es Gebote? Antibiotika Eine der am häufigsten eingesetzten Medikamentengruppe
Empfehlungen zur Antibiotikaverschreibung bei häufigen ambulant erworbenen Infektionen. Kriterien für die Antibiotikaverschreibung
 Empfehlungen zur Antibiotikaverschreibung bei häufigen ambulant erworbenen Infektionen für Sentinella Ärzte und Ärztinnen Kriterien für die Antibiotikaverschreibung Sentinella, Pediatric Infectious Disease
Empfehlungen zur Antibiotikaverschreibung bei häufigen ambulant erworbenen Infektionen für Sentinella Ärzte und Ärztinnen Kriterien für die Antibiotikaverschreibung Sentinella, Pediatric Infectious Disease
Krankenkassen und Hygiene
 Krankenkassen und Hygiene Symposium Get your disinfection Auftakt-Veranstaltung zur Kampagne Händedesinfektion 2008 20. Februar 2008 in Essen Herausforderungen bei der Hygiene These 1 Problemfelder und/oder
Krankenkassen und Hygiene Symposium Get your disinfection Auftakt-Veranstaltung zur Kampagne Händedesinfektion 2008 20. Februar 2008 in Essen Herausforderungen bei der Hygiene These 1 Problemfelder und/oder
UNIVERSALINSTRUMENT ANTIBIOTIKUM?
 CAMPUS GROSSHADERN CAMPUS INNENSTADT UNIVERSALINSTRUMENT ANTIBIOTIKUM? Dr. Béatrice Grabein Stabsstelle Klinische Mikrobiologie und Krankenhaushygiene 02.04.2014 B. Grabein DIE INSTRUMENTE Daptomycin Aminoglykoside
CAMPUS GROSSHADERN CAMPUS INNENSTADT UNIVERSALINSTRUMENT ANTIBIOTIKUM? Dr. Béatrice Grabein Stabsstelle Klinische Mikrobiologie und Krankenhaushygiene 02.04.2014 B. Grabein DIE INSTRUMENTE Daptomycin Aminoglykoside
Harnwegsinfektionen. Luigia Elzi und Felix Burkhalter Infektiologie & Nephrologie
 Harnwegsinfektionen Luigia Elzi und Felix Burkhalter Infektiologie & Nephrologie Asymptomatische Bakteriurie Population Prävalenz Komplikationen Screening und Therapie Gesunde prämenopausale Frau 1-5%
Harnwegsinfektionen Luigia Elzi und Felix Burkhalter Infektiologie & Nephrologie Asymptomatische Bakteriurie Population Prävalenz Komplikationen Screening und Therapie Gesunde prämenopausale Frau 1-5%
MS und Impfungen. DAS KLEINE IMPF-1x1. DAS KLEINE IMPF-1x1. Christian Lampl. Abteilung für Allgemeine Neurologie und Schmerzmedizin
 MS und Impfungen Christian Lampl Abteilung für Allgemeine Neurologie und Schmerzmedizin DAS KLEINE IMPF-1x1 Impfungen stellen sehr wirksame und wichtige präventivmedizinische Maßnahmen dar. Das unmittelbare
MS und Impfungen Christian Lampl Abteilung für Allgemeine Neurologie und Schmerzmedizin DAS KLEINE IMPF-1x1 Impfungen stellen sehr wirksame und wichtige präventivmedizinische Maßnahmen dar. Das unmittelbare
INFORMATIONEN ZUR NACHSORGE VON ZAHNIMPLANTATEN
 INFORMATIONEN ZUR NACHSORGE VON ZAHNIMPLANTATEN WORIN BESTEHT DIE NACHSORGE? Straumann-Implantate sind eine moderne Möglichkeit für Zahnersatz, wenn ein oder mehrere Zähne fehlen. Diese bekannte und hochwertige
INFORMATIONEN ZUR NACHSORGE VON ZAHNIMPLANTATEN WORIN BESTEHT DIE NACHSORGE? Straumann-Implantate sind eine moderne Möglichkeit für Zahnersatz, wenn ein oder mehrere Zähne fehlen. Diese bekannte und hochwertige
ANTIBIOTIKATHERAPIE BEI IMPLANTATERHALTUNGSVERSUCH
 CAMPUS GROSSHADERN CAMPUS INNENSTADT ANTIBIOTIKATHERAPIE BEI IMPLANTATERHALTUNGSVERSUCH Dr. Béatrice Grabein Stabsstelle Klinische Mikrobiologie und Krankenhaushygiene WANN KOMMT EIN IMPLANTATERHALTUNGSVERSUCH
CAMPUS GROSSHADERN CAMPUS INNENSTADT ANTIBIOTIKATHERAPIE BEI IMPLANTATERHALTUNGSVERSUCH Dr. Béatrice Grabein Stabsstelle Klinische Mikrobiologie und Krankenhaushygiene WANN KOMMT EIN IMPLANTATERHALTUNGSVERSUCH
Zu dieser Folie: Schulungsziel: TN kennen wesentliche diagnostische und therapeutische Maßnahmen bei Harnund Stuhlinkontinenz
 Schulungsziel: TN kennen wesentliche diagnostische und therapeutische Maßnahmen bei Harnund Stuhlinkontinenz Zielgruppe: Pflegefachkräfte Zeitrahmen: 90 Minuten Dokumente: Foliensatz 3 Relevante Kapitel:
Schulungsziel: TN kennen wesentliche diagnostische und therapeutische Maßnahmen bei Harnund Stuhlinkontinenz Zielgruppe: Pflegefachkräfte Zeitrahmen: 90 Minuten Dokumente: Foliensatz 3 Relevante Kapitel:
Resistenzbericht Manfred Fille
 Resistenzbericht 216 Manfred Fille gefährli hste Erreger ( a h WHO, Februar 217) Kritische Priorität: Acinetobacter baumannii, resistent gegen Carbapeneme Pseudomonas aeruginosa, resistent gegen Carbapeneme
Resistenzbericht 216 Manfred Fille gefährli hste Erreger ( a h WHO, Februar 217) Kritische Priorität: Acinetobacter baumannii, resistent gegen Carbapeneme Pseudomonas aeruginosa, resistent gegen Carbapeneme
10 Antworten zum Thema Generika
 10 Antworten zum Thema Generika Die mit dem Regenbogen Liebe Leserin, Lieber Leser Immer mehr Schweizerinnen und Schweizer leiden unter den jährlich steigenden Gesundheitskosten und Krankenkassenprämien.
10 Antworten zum Thema Generika Die mit dem Regenbogen Liebe Leserin, Lieber Leser Immer mehr Schweizerinnen und Schweizer leiden unter den jährlich steigenden Gesundheitskosten und Krankenkassenprämien.
Antibiotika in der Praxis mit Hygieneratschlägen
 Antibiotika in der Praxis mit Hygieneratschlägen Bearbeitet von Uwe Frank, Franz Daschner 9., vollst. überarb. Aufl. 2010. Taschenbuch. XII, 201 S. Paperback ISBN 978 3 642 10459 6 Weitere Fachgebiete
Antibiotika in der Praxis mit Hygieneratschlägen Bearbeitet von Uwe Frank, Franz Daschner 9., vollst. überarb. Aufl. 2010. Taschenbuch. XII, 201 S. Paperback ISBN 978 3 642 10459 6 Weitere Fachgebiete
Die HIT ist keine Allergie! Da die von ihr ausgelösten. Krankheitsbild. Was ist eine Histamin- Intoleranz?
 Was ist eine Histamin- Intoleranz? Die Histamin-Intoleranz ist eine Pseudoallergie. Die HIT ist keine Allergie! Da die von ihr ausgelösten Gesundheitsstörungen jedoch von allergiebedingten Beschwerden
Was ist eine Histamin- Intoleranz? Die Histamin-Intoleranz ist eine Pseudoallergie. Die HIT ist keine Allergie! Da die von ihr ausgelösten Gesundheitsstörungen jedoch von allergiebedingten Beschwerden
RESISTENZANALYSE Atemwegsinfekte
 RESISTENZANALYSE Atemwegsinfekte NEU - aktuelle Daten aus 2016 Die Daten geben einen Überblick der ausgebildeten Resistenzen bei den am häufigsten aufgetretenen Keimen Nur ambulante Patienten Antibiotika
RESISTENZANALYSE Atemwegsinfekte NEU - aktuelle Daten aus 2016 Die Daten geben einen Überblick der ausgebildeten Resistenzen bei den am häufigsten aufgetretenen Keimen Nur ambulante Patienten Antibiotika
Labortests für Ihre Gesundheit. Therapie nach Maß 26
 Labortests für Ihre Gesundheit Therapie nach Maß 26 01IPF Labortests für Ihre Gesundheit Therapie nach Maß Die individuelle Dosis finden Jeder Mensch ist einzigartig. Keiner gleicht dem anderen nicht nur
Labortests für Ihre Gesundheit Therapie nach Maß 26 01IPF Labortests für Ihre Gesundheit Therapie nach Maß Die individuelle Dosis finden Jeder Mensch ist einzigartig. Keiner gleicht dem anderen nicht nur
Antibiotikaresistenz - update
 Vereinigung Zürcher Internisten Symposium 2014 Antibiotikaresistenz - update PD Dr. Stefan Kuster Klinik für Infektionskrankheiten und Spitalhygiene, UniversitätsSpital Zürich stefan.kuster@usz.ch Die
Vereinigung Zürcher Internisten Symposium 2014 Antibiotikaresistenz - update PD Dr. Stefan Kuster Klinik für Infektionskrankheiten und Spitalhygiene, UniversitätsSpital Zürich stefan.kuster@usz.ch Die
Pädiatrische Antiinfektiva direkt
 Pädiatrische Antiinfektiva direkt Ein Leitfaden Bearbeitet von Horst Schroten, Tobias Tenenbaum 1. Auflage 2010. Taschenbuch. 128 S. Paperback ISBN 978 3 13 150031 1 Format (B x L): 10,5 x 14,5 cm Weitere
Pädiatrische Antiinfektiva direkt Ein Leitfaden Bearbeitet von Horst Schroten, Tobias Tenenbaum 1. Auflage 2010. Taschenbuch. 128 S. Paperback ISBN 978 3 13 150031 1 Format (B x L): 10,5 x 14,5 cm Weitere
ZEITSCHRIFT FÜR. Amphotericin B bei Aspergillus-Infektion 3, 36 bei systemischen Mykosen 35 versus Voriconazol 36
 WWW.ZCT-BERLIN.DE ZEITSCHRIFT FÜR Information für Ärzte und Apotheker zur rationalen Infektionstherapie 23. Jahrgang Register 2002 Die Zahlen hinter den Stichworten sind Seitenzahlen A Abacavir (Tabelle)
WWW.ZCT-BERLIN.DE ZEITSCHRIFT FÜR Information für Ärzte und Apotheker zur rationalen Infektionstherapie 23. Jahrgang Register 2002 Die Zahlen hinter den Stichworten sind Seitenzahlen A Abacavir (Tabelle)
Methicillin Resistenter Staphylococcus Aureus (MRSA)
 Methicillin Resistenter Staphylococcus Aureus (MRSA) Allgemein Ihr Kind wurde in das UMC St Radboud in Nijmegen aufgenommen, nachdem es einige Zeit in einem anderen, wahrscheinlich ausländischen Krankenhaus
Methicillin Resistenter Staphylococcus Aureus (MRSA) Allgemein Ihr Kind wurde in das UMC St Radboud in Nijmegen aufgenommen, nachdem es einige Zeit in einem anderen, wahrscheinlich ausländischen Krankenhaus
Intraoperative Strahlentherapie bei Brustkrebs
 Intraoperative Strahlentherapie bei Brustkrebs Uniklinik Köln 1 Kein Grund für Verzweiflung Wenn die Diagnose Brustkrebs festgestellt wird, ist erst einmal die Sorge groß. Beruhigend zu wissen, dass es
Intraoperative Strahlentherapie bei Brustkrebs Uniklinik Köln 1 Kein Grund für Verzweiflung Wenn die Diagnose Brustkrebs festgestellt wird, ist erst einmal die Sorge groß. Beruhigend zu wissen, dass es
LA GRANDE BOUFFE. Wie lange, soll was, womit behandelt werden? Katia Boggian Leitende Ärztin Infektiologie/Spitalhygiene
 LA GRANDE BOUFFE Wie lange, soll was, womit behandelt werden? Katia Boggian Leitende Ärztin Infektiologie/Spitalhygiene Das grosse Buffet: Was gibt s denn Gutes? Womit fangen wir an? Was kleckert mich
LA GRANDE BOUFFE Wie lange, soll was, womit behandelt werden? Katia Boggian Leitende Ärztin Infektiologie/Spitalhygiene Das grosse Buffet: Was gibt s denn Gutes? Womit fangen wir an? Was kleckert mich
Narren atemlos. Alltägliche Maskeraden oder das Spektrum unterer Atemwegsinfektionen. 22. St.Galler Infekttag Eva Lemmenmeier
 Narren atemlos Alltägliche Maskeraden oder das Spektrum unterer Atemwegsinfektionen 22. St.Galler Infekttag Eva Lemmenmeier Definition Pneumonie Akute Erkrankung mit Husten und einem der folgenden Symptome
Narren atemlos Alltägliche Maskeraden oder das Spektrum unterer Atemwegsinfektionen 22. St.Galler Infekttag Eva Lemmenmeier Definition Pneumonie Akute Erkrankung mit Husten und einem der folgenden Symptome
Infektiöse Endokarditis
 1. Epidemiologie 2. Klinik 3. Diagnostik 4. Antimikrobielle Therapie 5. Endokarditis-Prophylaxe - Epidemiologie - Inzidenz ca. 3/100.000 Einwohner Männer doppelt so häufig betroffen, typisches Alter 60.
1. Epidemiologie 2. Klinik 3. Diagnostik 4. Antimikrobielle Therapie 5. Endokarditis-Prophylaxe - Epidemiologie - Inzidenz ca. 3/100.000 Einwohner Männer doppelt so häufig betroffen, typisches Alter 60.
ENDOKARDITIS-PROPHYLAXE FÜR ERWACHSENE
 ENDOKARDITIS-PROPHYLAXE FÜR ERWACHSENE Sie benötigen gemäss den geltenden Empfehlungen eine vorbeugende Behandlung gegen eine bakterielle Endokarditis. Vorname Name Geburtsdatum Herzfehler Penicillin-Allergie
ENDOKARDITIS-PROPHYLAXE FÜR ERWACHSENE Sie benötigen gemäss den geltenden Empfehlungen eine vorbeugende Behandlung gegen eine bakterielle Endokarditis. Vorname Name Geburtsdatum Herzfehler Penicillin-Allergie
Häufige Infektionen im Erwachsenalter: Diagnostik & DD
 Häufige Infektionen im Erwachsenalter: Diagnostik & DD Dr. Boris Ehrenstein Infektiologie / Rheumatologie Klinik und Poliklinik für Innere Medizin I Häufige ambulant erworbene Infektionen Sinusitis, Otitis
Häufige Infektionen im Erwachsenalter: Diagnostik & DD Dr. Boris Ehrenstein Infektiologie / Rheumatologie Klinik und Poliklinik für Innere Medizin I Häufige ambulant erworbene Infektionen Sinusitis, Otitis
Sinnvolle Diagnostik und kalkulierte antibiotische Therapie bei rezidivierenden Atemwegs- und Harnwegsinfekten
 KLINIK UND POLIKLINIK FÜR INNERE MEDIZIN I Sinnvolle Diagnostik und kalkulierte antibiotische Therapie bei rezidivierenden Atemwegs- und Harnwegsinfekten 2011 - Dr. Christine Dierkes Überblick Atemwegsinfektion
KLINIK UND POLIKLINIK FÜR INNERE MEDIZIN I Sinnvolle Diagnostik und kalkulierte antibiotische Therapie bei rezidivierenden Atemwegs- und Harnwegsinfekten 2011 - Dr. Christine Dierkes Überblick Atemwegsinfektion
GEBRAUCHSINFORMATION: INFORMATION FÜR PATIENTEN. Legalon SIL - Trockensubstanz zur Infusionsbereitung
 PACKUNGSBEILAGE 1 GEBRAUCHSINFORMATION: INFORMATION FÜR PATIENTEN Legalon SIL - Trockensubstanz zur Infusionsbereitung Wirkstoff: Silibinin-C-2,3-bis(hydrogensuccinat), Dinatriumsalz Lesen Sie die gesamte
PACKUNGSBEILAGE 1 GEBRAUCHSINFORMATION: INFORMATION FÜR PATIENTEN Legalon SIL - Trockensubstanz zur Infusionsbereitung Wirkstoff: Silibinin-C-2,3-bis(hydrogensuccinat), Dinatriumsalz Lesen Sie die gesamte
Kommentar zum Ringversuch B9 Mikrobiologie 2012-2
 Verein für medizinische Qualitätskontrolle Association pour le contrôle de Qualité medical Associazione per il controllo di qualità medico Kommentar zum Ringversuch B9 Mikrobiologie 2012-2 Probe A: Peritonealexsudat
Verein für medizinische Qualitätskontrolle Association pour le contrôle de Qualité medical Associazione per il controllo di qualità medico Kommentar zum Ringversuch B9 Mikrobiologie 2012-2 Probe A: Peritonealexsudat
Anwenderdokumentation Prüfung nach dem Heilmittelkatalog
 Ausgabe August 2008 Anwenderdokumentation Prüfung nach dem Heilmittelkatalog 1 Einleitung... 2 2 Stammdateneinstellungen... 3 2.1 Zuordnung der Heilmittel... 3 3 Prüfung einer Verordnung... 7 3.1 Vorgehensweise
Ausgabe August 2008 Anwenderdokumentation Prüfung nach dem Heilmittelkatalog 1 Einleitung... 2 2 Stammdateneinstellungen... 3 2.1 Zuordnung der Heilmittel... 3 3 Prüfung einer Verordnung... 7 3.1 Vorgehensweise
Die Behandlung (bzw. Nichtbehandlung) von Pneumonien im Agnes Karll Krankenhaus Laatzen.
 Mehr darüber auf www.krankenhaushasser.de Die Behandlung (bzw. Nichtbehandlung) von Pneumonien im Agnes Karll Krankenhaus Laatzen. Diese Behandlung war lt. dem Gutachten von Prof. Dr. Klinschar von der
Mehr darüber auf www.krankenhaushasser.de Die Behandlung (bzw. Nichtbehandlung) von Pneumonien im Agnes Karll Krankenhaus Laatzen. Diese Behandlung war lt. dem Gutachten von Prof. Dr. Klinschar von der
Mikrobiologisches Labor Doz. Möst Erreger- und Resistenzstatistik Harnkulturen. Erregerspektrum
 Harnkulturen Harnproben gesamt: 13117 Erregerspektrum Enterobakterien Escherichia coli 3718 davon ESBL bildend 281 (=8,1%) Klebsiella sp. 3 davon ESBL bildend 10 (=2,2%) Proteus mirabilis 290 Enterobacter
Harnkulturen Harnproben gesamt: 13117 Erregerspektrum Enterobakterien Escherichia coli 3718 davon ESBL bildend 281 (=8,1%) Klebsiella sp. 3 davon ESBL bildend 10 (=2,2%) Proteus mirabilis 290 Enterobacter
Patientenleitfaden für das Gespräch mit dem Arzt. Liebe Patientin, lieber Patient!
 Patientenleitfaden für das Gespräch mit dem Arzt Liebe Patientin, lieber Patient! Je besser Sie sich auf das Gespräch mit Ihrem Arzt vorbereiten, desto leichter wird es für sie/ihn sein, eine Diagnose
Patientenleitfaden für das Gespräch mit dem Arzt Liebe Patientin, lieber Patient! Je besser Sie sich auf das Gespräch mit Ihrem Arzt vorbereiten, desto leichter wird es für sie/ihn sein, eine Diagnose
diabetischen Fuss, Okt. / Nov. 2013
 5. Balgristsymposium zum diabetischen Fuss 2013 Mikrobiologische Diagnostik und Antibiotikatherapie IDSA Guideline for Diabetic Foot Infection / CID 2012:54 (15 June) Lipsky et al Fallbeispiel 68-jähriger
5. Balgristsymposium zum diabetischen Fuss 2013 Mikrobiologische Diagnostik und Antibiotikatherapie IDSA Guideline for Diabetic Foot Infection / CID 2012:54 (15 June) Lipsky et al Fallbeispiel 68-jähriger
Datensicherung. Beschreibung der Datensicherung
 Datensicherung Mit dem Datensicherungsprogramm können Sie Ihre persönlichen Daten problemlos Sichern. Es ist möglich eine komplette Datensicherung durchzuführen, aber auch nur die neuen und geänderten
Datensicherung Mit dem Datensicherungsprogramm können Sie Ihre persönlichen Daten problemlos Sichern. Es ist möglich eine komplette Datensicherung durchzuführen, aber auch nur die neuen und geänderten
NEU NEU. Das Wirkprinzip:
 Das Wirkprinzip: D-Mannose gelangt über den Blutkreislauf unverändert in Blase und Harnwege D-Mannose und Cranberry binden sich gemeinsam an die Fimbrien der entzündungsverursachenden Bakterien (zu 90%
Das Wirkprinzip: D-Mannose gelangt über den Blutkreislauf unverändert in Blase und Harnwege D-Mannose und Cranberry binden sich gemeinsam an die Fimbrien der entzündungsverursachenden Bakterien (zu 90%
Medikationsfehler eine ständig lauernde Gefahr
 Medikationsfehler eine ständig lauernde Gefahr UKM Apotheke Seite 1 Was erwatet Sie? Was sind Medikationsfehler? Wann und wo treten sie auf? Beispiele aus der Praxis Möglichkeiten zur Risiko-Minimierung
Medikationsfehler eine ständig lauernde Gefahr UKM Apotheke Seite 1 Was erwatet Sie? Was sind Medikationsfehler? Wann und wo treten sie auf? Beispiele aus der Praxis Möglichkeiten zur Risiko-Minimierung
Lineargleichungssysteme: Additions-/ Subtraktionsverfahren
 Lineargleichungssysteme: Additions-/ Subtraktionsverfahren W. Kippels 22. Februar 2014 Inhaltsverzeichnis 1 Einleitung 2 2 Lineargleichungssysteme zweiten Grades 2 3 Lineargleichungssysteme höheren als
Lineargleichungssysteme: Additions-/ Subtraktionsverfahren W. Kippels 22. Februar 2014 Inhaltsverzeichnis 1 Einleitung 2 2 Lineargleichungssysteme zweiten Grades 2 3 Lineargleichungssysteme höheren als
Mikrobiologisches Labor Doz. Möst Erreger- und Resistenzstatistik Harnkulturen
 Harnkulturen Harnproben gesamt: 10869 Erregerspektrum Enterobakterien Escherichia coli 2967 davon ESBL bildend 245 (=8,2%) Klebsiella sp. 380 davon ESBL bildend 12 (=3,2%) Proteus mirabilis 221 Enterobacter
Harnkulturen Harnproben gesamt: 10869 Erregerspektrum Enterobakterien Escherichia coli 2967 davon ESBL bildend 245 (=8,2%) Klebsiella sp. 380 davon ESBL bildend 12 (=3,2%) Proteus mirabilis 221 Enterobacter
Oberflächendesinfektion Die Erreger kommen rasch zurück
 Oberflächendesinfektion Die Erreger kommen rasch zurück Ruth Meinke Diplom-Biologin, Beraterin f. Infektprävention Klinik für Infektiologie & Spitalhygiene Unterschiede Desinfektionsmittel 2 10/9/2012
Oberflächendesinfektion Die Erreger kommen rasch zurück Ruth Meinke Diplom-Biologin, Beraterin f. Infektprävention Klinik für Infektiologie & Spitalhygiene Unterschiede Desinfektionsmittel 2 10/9/2012
10.000 10.000. an Masern erkrankt. an Mumps erkrankt. mit Röteln infiziert
 Nutzen: Bei Viruskontakt ist mein geimpftes Kind auch künftig besser gegen Masern, Mumps und Röteln geschützt. Je mehr Menschen geimpft sind, desto unwahrscheinlicher werden Kontakte mit dem Virus. ohne
Nutzen: Bei Viruskontakt ist mein geimpftes Kind auch künftig besser gegen Masern, Mumps und Röteln geschützt. Je mehr Menschen geimpft sind, desto unwahrscheinlicher werden Kontakte mit dem Virus. ohne
Anleitung zur Handhabung von Durchstechflasche und Einmalspritze (für Patienten, Ärzte, Diabetesberater und Apotheker)
 Anleitung zur Handhabung von Durchstechflasche und Einmalspritze (für Patienten, Ärzte, Diabetesberater und Apotheker) EIN LEITFADEN ZUR ERSTEN VERWENDUNG VON APIDRA in 10ml- DURCHSTECHFLASCHEN Apidra
Anleitung zur Handhabung von Durchstechflasche und Einmalspritze (für Patienten, Ärzte, Diabetesberater und Apotheker) EIN LEITFADEN ZUR ERSTEN VERWENDUNG VON APIDRA in 10ml- DURCHSTECHFLASCHEN Apidra
aktive / passive Immunisierung
 FS 2010 aktive / passive Immunisierung DTP-Impfstoff Michelle, Andrea 3Ma Überblick Wo befinden wir uns eigentlich? 10 000 Mia. Zellen Nerven-, Muskel-, Bindegewebsoder Blutzellen weißes BK (Leukozyt)
FS 2010 aktive / passive Immunisierung DTP-Impfstoff Michelle, Andrea 3Ma Überblick Wo befinden wir uns eigentlich? 10 000 Mia. Zellen Nerven-, Muskel-, Bindegewebsoder Blutzellen weißes BK (Leukozyt)
Was Eltern von Kindern mit Sichelzellkrankheit wissen müssen
 Was Eltern von Kindern mit Sichelzellkrankheit wissen müssen Allgemeines Viel trinken (Wasser, ungesüßter Tee), besonders an heißen Tagen oder beim Sport oder Rumtoben Ausgewogene Ernährung: viel Obst,
Was Eltern von Kindern mit Sichelzellkrankheit wissen müssen Allgemeines Viel trinken (Wasser, ungesüßter Tee), besonders an heißen Tagen oder beim Sport oder Rumtoben Ausgewogene Ernährung: viel Obst,
Epstein-Barr-Virus-Infektion: Möglichkeiten und Grenzen der serologischen Diagnostik von Reaktivierungen und chronischen Verläufen
 Epstein-Barr-Virus-Infektion: Möglichkeiten und Grenzen der serologischen Diagnostik von Reaktivierungen und chronischen Verläufen Dr. Claudia Wolff Viramed Biotech AG 1 Akute EBV-Primärinfektion Erster
Epstein-Barr-Virus-Infektion: Möglichkeiten und Grenzen der serologischen Diagnostik von Reaktivierungen und chronischen Verläufen Dr. Claudia Wolff Viramed Biotech AG 1 Akute EBV-Primärinfektion Erster
Sandoz Pharmaceuticals AG
 Die Pille danach. Was ist eine Notfallverhütung oder die sogenannte «Pille danach»? 1 Wann wird NorLevo Uno eingenommen? 2 Bei der «Pille danach» handelt es sich um eine Notfallverhütung, die eine unerwünschte
Die Pille danach. Was ist eine Notfallverhütung oder die sogenannte «Pille danach»? 1 Wann wird NorLevo Uno eingenommen? 2 Bei der «Pille danach» handelt es sich um eine Notfallverhütung, die eine unerwünschte
AUF LETZTER SEITE DIESER ANLEITUNG!!!
 BELEG DATENABGLEICH: Der Beleg-Datenabgleich wird innerhalb des geöffneten Steuerfalls über ELSTER-Belegdaten abgleichen gestartet. Es werden Ihnen alle verfügbaren Belege zum Steuerfall im ersten Bildschirm
BELEG DATENABGLEICH: Der Beleg-Datenabgleich wird innerhalb des geöffneten Steuerfalls über ELSTER-Belegdaten abgleichen gestartet. Es werden Ihnen alle verfügbaren Belege zum Steuerfall im ersten Bildschirm
Therapeutische Optionen bei Multiresistenten Erregern. OA Dr. Michael Siemann Zentrallabor Städtisches Krankenhaus Kiel
 Therapeutische Optionen bei Multiresistenten Erregern OA Dr. Michael Siemann Zentrallabor Städtisches Krankenhaus Kiel Themen Multiresistente Erreger MRSA MRGN VRE Therapeutische Optionen MRE-Netzwerk
Therapeutische Optionen bei Multiresistenten Erregern OA Dr. Michael Siemann Zentrallabor Städtisches Krankenhaus Kiel Themen Multiresistente Erreger MRSA MRGN VRE Therapeutische Optionen MRE-Netzwerk
Vergleichende Untersuchungen der Sarstedt Blutsenkungssysteme. S-Monovette BSG und S-Sedivette und der Messgeräte Sediplus S 200 und S 2000
 Vergleichende Untersuchungen der Sarstedt Blutsenkungssysteme S-Monovette BSG und S-Sedivette und der Messgeräte Sediplus S 200 und S 2000 Einleitung: Für Blutentnahmen einer BSG Bestimmung bietet Sarstedt
Vergleichende Untersuchungen der Sarstedt Blutsenkungssysteme S-Monovette BSG und S-Sedivette und der Messgeräte Sediplus S 200 und S 2000 Einleitung: Für Blutentnahmen einer BSG Bestimmung bietet Sarstedt
Screening-Umsetzung: Screening als Versicherung CONSTANZE WENDT
 Screening-Umsetzung: Screening als Versicherung CONSTANZE WENDT Warum screenen wir nicht Die Empfehlungen sind nicht eindeutig Wir müssen viele Abstrichorte inkl. Rektalabstriche berücksichtigen Es besteht
Screening-Umsetzung: Screening als Versicherung CONSTANZE WENDT Warum screenen wir nicht Die Empfehlungen sind nicht eindeutig Wir müssen viele Abstrichorte inkl. Rektalabstriche berücksichtigen Es besteht
Hinweis zur Ergänzung im Fall schwerer Erkrankung. Anpassung der PATIENTENVERFÜGUNG für den Fall schwerer Krankheit
 40 Hinweis zur Ergänzung im Fall schwerer Erkrankung Liegt bereits eine schwere Erkrankung vor, bedarf es einer hieran angepassten Patientenverfügung. Diese kann nur in engem Zusammenwirken mit dem behandelnden
40 Hinweis zur Ergänzung im Fall schwerer Erkrankung Liegt bereits eine schwere Erkrankung vor, bedarf es einer hieran angepassten Patientenverfügung. Diese kann nur in engem Zusammenwirken mit dem behandelnden
Künstlicher Hüftgelenksersatz
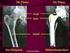 Künstlicher Hüftgelenksersatz Künstlicher Hüftgelenksersatz Was ist eine Hüftgelenk-Arthrose? Das Hüftgelenk ist eine bewegliche Verbindung zwischen dem Becken- und dem Oberschenkelknochen. Die am Gelenk
Künstlicher Hüftgelenksersatz Künstlicher Hüftgelenksersatz Was ist eine Hüftgelenk-Arthrose? Das Hüftgelenk ist eine bewegliche Verbindung zwischen dem Becken- und dem Oberschenkelknochen. Die am Gelenk
Datenübernahme von HKO 5.9 zur. Advolux Kanzleisoftware
 Datenübernahme von HKO 5.9 zur Advolux Kanzleisoftware Die Datenübernahme (DÜ) von HKO 5.9 zu Advolux Kanzleisoftware ist aufgrund der von Update zu Update veränderten Datenbank (DB)-Strukturen in HKO
Datenübernahme von HKO 5.9 zur Advolux Kanzleisoftware Die Datenübernahme (DÜ) von HKO 5.9 zu Advolux Kanzleisoftware ist aufgrund der von Update zu Update veränderten Datenbank (DB)-Strukturen in HKO
Antimikrobielle Pulverbeschichtungen:.schützen vor Bakterien, Viren, Pilzen, Algen..wirken unterstützend, zur Förderung der Gesundheit.
 in allen Pulverqualitäten und Ausführungen erhältlich!!! Antimikrobielle Pulverbeschichtungen mit der neuen M icrofreeicrofree - Series + = Antimikrobielle Pulverbeschichtungen:.schützen vor Bakterien,
in allen Pulverqualitäten und Ausführungen erhältlich!!! Antimikrobielle Pulverbeschichtungen mit der neuen M icrofreeicrofree - Series + = Antimikrobielle Pulverbeschichtungen:.schützen vor Bakterien,
Risiken und Revisionsoperationen nach einem künstlichen Kniegelenksersatz
 Risiken und Revisionsoperationen nach einem künstlichen Kniegelenksersatz Dies bedeutet eine ausgedehntere Operation mit mehr Blutverlust. Der Ersatz einer Teilprothese mit einer Totalprothese ist relativ
Risiken und Revisionsoperationen nach einem künstlichen Kniegelenksersatz Dies bedeutet eine ausgedehntere Operation mit mehr Blutverlust. Der Ersatz einer Teilprothese mit einer Totalprothese ist relativ
Neue Steuererklärung 2013 erstellen
 Neue Steuererklärung 2013 erstellen Bitte klicken Sie im Startmenü auf die Schaltfläche Steuererklärung 2013 NEU Anschliessend wird der folgende Dialog angezeigt. Wenn Sie die letztjährige Steuererklärung
Neue Steuererklärung 2013 erstellen Bitte klicken Sie im Startmenü auf die Schaltfläche Steuererklärung 2013 NEU Anschliessend wird der folgende Dialog angezeigt. Wenn Sie die letztjährige Steuererklärung
Ausfüllanleitung. zum indikationsspezifischen Datensatz. für das strukturierte Behandlungsprogramm KHK
 Ausfüllanleitung zum indikationsspezifischen Datensatz für das strukturierte Behandlungsprogramm KHK Stand der letzten Bearbeitung: 10-11-2014 Version 4.1 Anamnese- und Befunddaten Angina pectoris Bitte
Ausfüllanleitung zum indikationsspezifischen Datensatz für das strukturierte Behandlungsprogramm KHK Stand der letzten Bearbeitung: 10-11-2014 Version 4.1 Anamnese- und Befunddaten Angina pectoris Bitte
11. Kölner Antibiotika-Tag: Was gibt es Neues in der Klinischen Infektiologie?
 11. Kölner Antibiotika-Tag: Was gibt es Neues in der Klinischen Infektiologie? Samstag, 18. Januar 2014 9.00-13.30 Uhr Tagungsort (geändert): Hörsaal I LFI der Universität zu Köln Joseph-Stelzmann-Straße
11. Kölner Antibiotika-Tag: Was gibt es Neues in der Klinischen Infektiologie? Samstag, 18. Januar 2014 9.00-13.30 Uhr Tagungsort (geändert): Hörsaal I LFI der Universität zu Köln Joseph-Stelzmann-Straße
Antibiotikaverbrauch in der Arztpraxis in Hessen
 Weniger ist mehr Antibiotika verantwortungsvoll einsetzen Antibiotikaresistenzen vermeiden Antibiotikaverbrauch in der Arztpraxis in Hessen 2008-2015 Dr. med. Harald Herholz, MPH Kassenärztliche Vereinigung
Weniger ist mehr Antibiotika verantwortungsvoll einsetzen Antibiotikaresistenzen vermeiden Antibiotikaverbrauch in der Arztpraxis in Hessen 2008-2015 Dr. med. Harald Herholz, MPH Kassenärztliche Vereinigung
Hirnödeme bei HAE was Patienten wissen sollten
 Hirnödeme bei HAE was Patienten wissen sollten Dieser immer stärker werdende Druck... Starke Kopfschmerzen? Bei HAE kann auch ein Hirnödem die Ursache sein. 2 Ein kaum beachteter Zusammenhang Verspannungen,
Hirnödeme bei HAE was Patienten wissen sollten Dieser immer stärker werdende Druck... Starke Kopfschmerzen? Bei HAE kann auch ein Hirnödem die Ursache sein. 2 Ein kaum beachteter Zusammenhang Verspannungen,
Antibiotika-Empfindlichkeit von HWI-Erregern
 Bad Honnef-Symposium 212, 16./17. April 212 Venerologische und urogenitale Infektionen Antibiotika-Empfindlichkeit von HWI-Erregern Michael Kresken Paul-Ehrlich-Gesellschaft für Chemotherapie e.v., Campus
Bad Honnef-Symposium 212, 16./17. April 212 Venerologische und urogenitale Infektionen Antibiotika-Empfindlichkeit von HWI-Erregern Michael Kresken Paul-Ehrlich-Gesellschaft für Chemotherapie e.v., Campus
Cytomegalie & Co. Häufige Virusinfektionen in der Schwangerschaft. Deutsches Grünes Kreuz e.v.
 Cytomegalie & Co Häufige Virusinfektionen in der Schwangerschaft Schwangerschaft Eine ganz besondere Zeit der Vorfreude Verantwortung Sorge Die werdenden Eltern möchten alles richtig machen für das Wohl
Cytomegalie & Co Häufige Virusinfektionen in der Schwangerschaft Schwangerschaft Eine ganz besondere Zeit der Vorfreude Verantwortung Sorge Die werdenden Eltern möchten alles richtig machen für das Wohl
Patientenverfügung. Was versteht man genau unter einer Patientenverfügung? Meine persönliche Patientenverfügung
 Patientenverfügung Erarbeitet vom Klinischen Ethikkomitee im Klinikum Herford. Im Komitee sind sowohl Ärzte als auch Mitarbeitende der Pflegedienste, Theologen und ein Jurist vertreten. Der Text entspricht
Patientenverfügung Erarbeitet vom Klinischen Ethikkomitee im Klinikum Herford. Im Komitee sind sowohl Ärzte als auch Mitarbeitende der Pflegedienste, Theologen und ein Jurist vertreten. Der Text entspricht
Patienteninformation: Gentestung bei familiärem Brust- und Eierstockkrebs (Basis-Information):
 Frauenklinik Gynäkologie und Gynäkologische Onkologie Patienteninformation: Gentestung bei familiärem Brust- und Eierstockkrebs (Basis-Information): Universitätsspital Basel Frauenklinik PD Dr. med. Nicole
Frauenklinik Gynäkologie und Gynäkologische Onkologie Patienteninformation: Gentestung bei familiärem Brust- und Eierstockkrebs (Basis-Information): Universitätsspital Basel Frauenklinik PD Dr. med. Nicole
Dr.med. Tom Vogel Klassische Homöopathie
 Dr.med. Tom Vogel Klassische Homöopathie Klassische Homöopathie häufig unbekannt Viele Menschen kennen den Begriff Homöopathie. Die meisten aber verwechseln echte Homöopathie mit anderen teils angelehnten
Dr.med. Tom Vogel Klassische Homöopathie Klassische Homöopathie häufig unbekannt Viele Menschen kennen den Begriff Homöopathie. Die meisten aber verwechseln echte Homöopathie mit anderen teils angelehnten
