Neue Thrombozytenaggregationshemmer und Antikoagulantien Konsequenzen für die Anästhesie
|
|
|
- Sven Richter
- vor 8 Jahren
- Abrufe
Transkript
1 Neue Thrombozytenaggregationshemmer und Antikoagulantien Konsequenzen für die Anästhesie W. Gogarten Das individuelle Thromboembolierisiko variiert in Abhängigkeit von der Größe und Art des operativen Eingriffs (expositionelle Risikofaktoren) sowie den indivduellen dispostionellen Risikofaktoren. Das Risiko beträgt ohne eine medikamentöse Thromboembolieprophylaxe je nach Eingriffsart %. Thrombosen stellen damit die zweithäufigsten Komplikation sowie die dritthäufigste Todesursache postoperativ dar. Bei den operativen (expositionellen) Risiken wird generell zwischen einem niedrigen, mittleren und hohen Thromboembolierisiko unterschieden. Niedriges Risiko: kleinere Eingriffe ohne größeren Weichteilschaden und ohne dispositionelle Risiken. Eine medikamentöse Thromboembolieprophylaxe ist nicht erforderlich. Mittleres Risiko: Länger andauernde Operationen, postoperative Immobilisation, abdominelle und urologische oder gynäkologische Operationen ohne Tumor. Eine medikamentöse Thromboseprophylaxe ist erforderlich, niedermolekulare Heparine sollten den unfraktionierten Heparinen vorgezogen werden. Hohes Risiko: Elektiver Hüft- oder Kniegelenksersatz, Polytrauma, Schenkelhalsfrakturen, Tumoroperationen, größere thorakale oder abdominelle Operationen, Wirbelsäulen- oder Beckenoperationen. Die medikamentöse Thromboseprophylaxe sollte bevorzugt mit niedermolekularen Heparinen oder Fondaparinux erfolgen. Für alle Patienten gilt, dass Basismaßnahmen wie eine Frühmobilisation sinnvoll sind und angewendet werden sollten. Das Vorliegen dispositioneller Risikofaktoren kann eine medikamentöse Thromboseprophylaxe auch bei Eingriffen mit geringem expositionellen Risiko erforderlich machen. Umgekehrt spielen dispositionelle Risiken bei Patienten, bei denen bereits ein hohes expositionelles Risiko besteht, keine Rolle, da sich an der Art und Dosis der medikamentösen Thromboseprophylaxe nichts ändert. Zu den dispositionellen Risikofaktoren gehören Thrombophilie, Hämostasedefekte Frühere Thrombosen/Lungenembolien Maligne Erkrankungen Alter über 60 Jahre Positive Familienanamnese Chronische Herzinsuffizienz Akute Infektionen, Entzündungen Therapie mit oder Blockade von Sexualhormonen Schwangerschaft, Peripartalperiode Chronisch venöse Insuffizienz, Varikosis Nephrotisches Syndrom Zur Thromboseprophylaxe ist eine Vielzahl von Substanzen zugelassen, wobei für niedermolekulare Heparine die meiste Erfahrung besteht. Im Vergleich mit unfraktionierten Heparinen bieten niedermolekulare Heparine zahlreiche Vorteile. Die Bioverfügbarkeit ist höher, die Substanzen sind aufgrund einer fehlenden Bindung an Akut-Phase-Proteine 71
2 besser steuerbar und das Risiko einer Heparin-induzierten Thrombozytopenie ist geringer. Obwohl niedermolekulare Heparine (NMH) bei mittlerem Risiko den unfraktionierten Heparinen (UFH) nicht überlegen sind, sollten sie unter Berücksichtigung von Nutzen, Blutungsrisiko und Reduktion des Risikos einer Heparin-induzierten Thrombozytopenie den unfraktionierten Heparinen vorgezogen werden. Für die einzelnen NMH gibt es keine vergleichenden Untersuchungen, ob eine Substanz der anderen überlegen ist. Das Risiko einer Akkumulation bei Niereninsuffizienz scheint jedoch bei Dalteparin (Fragmin ) etwas geringer zu sein als bei den anderen NMH. In der täglichen Anwendung ist Nadroparin (Fraxiparin ) am aufwendigsten anzuwenden, da die Dosis zum einen vom Körpergewicht abhängt, zum anderen die Dosis in den ersten 3 Tagen postoperativ niedriger als in den Folgetagen ist. So erhält z.b. ein 60 kg-patient in den ersten 3 Tagen postoperativ 2850 ie, ab dem 4. postoperativen Tag 3800 ie; ein Patient mit mehr als 70 kg erhält in den ersten 3 Tagen 3800 ie, ab dem 4. postoperativen Tag 5700 ie. Substanzen mit einer einzelnen Dosis unabhängig vom Gewicht sowie einer einheitlichen Dosierung unabhängig vom postoperativen Tag sind aus Gründen der Praktikabilität vorteilhaft. Werden unfraktionierte Heparine (UFH) zur Thromboseprophylaxe bei Patienten mit hohem Risiko eingesetzt, so sollte die Dosis so adjustiert werden, dass die aptt im oberen Normbereich bzw. wenige Sekunden darüber liegt. Bei einer therapeutischen Antikoagulation sollte die aptt hingegen auf das 1,5-2fache verlängert sein. Die aktuell zur Thromboseprophylaxe zugelassenen Substanzen finden sich in Tabelle 1, wobei jeweils zwischen der Dosierung bei mittlerem und hohem Risiko zur Thromboseprophylaxe sowie der Dosierung bei einer therapeutischen Antikoagulation unterschieden werden muss. Wichtig ist, dass auch bei Operationen mit hohem Risiko und dem gleichzeitigen Vorliegen dispositioneller Risiken die Dosis für das hohe Risiko nicht überschritten sondern eingehalten wird. Eine Ausnahme stellt die Adipositas per magna (siehe unten) dar. Mittleres Risiko Hohes Risiko Therapie UFH 3 x 5000 ie s.c. aptt-adjustiert s.c. aptt-gesteuert Enoxaparin 1 x 20 mg s.c. 1 x 40 mg s.c. 2 x 1 mg/kg s.c. Dalteparin 1 x 2500 ie s.c. 1 x 5000 ie s.c. 2 x 100 ie/kg s.c. Tinzaparin 1 x 3500 ie s.c. 1 x 5000 ie s.c. 1 x 175 ie/kg s.c. Nadroparin 1 x 2850 ie s.c. 1 x ie s.c. 2 x ie s.c. Certoparin 1 x 3000 ie s.c. 1 x 3000 ie s.c. 2 x 8000 ie s.c. Reviparin 1 x 1750 ie s.c. Fondaparinux 1 x 2,5 mg s.c. 1 x 2,5 mg s.c. 1 x 5-10 mg s.c. Rivaroxaban 1 x 10 mg p.o. Dabigatran 1 x 110/220 mg p.o. Tab. 1: Aktuell zugelassene Substanzen zur medikamentösen Thromboseprophylaxe. Beginn der medikamentösen Thromboseprophylaxe Traditionell wird die medikamentöse Thromboseprophylaxe in Europa präoperativ begonnen, während der Beginn in den USA meist Stunden postoperativ liegt. Das europäische Regime beruht auf der Vorstellung, dass die Thromboseentstehung intraoperativ beginnt und der Patient somit bereits in dieser Phase geschützt sein muss. Hierbei wird nicht bedacht, dass niedermolekulare Heparine, die am Abend vor der Operation verabreicht werden, vorwiegend in der Nacht ihre Wirkung entfalten, während die anti- Xa-Aktivität bei nierengesunden Patienten am OP-Tag morgens nicht mehr nachweisbar 72
3 ist, ein wirkungsvoller Schutz intraoperativ also nicht besteht. Es existiert nur eine vergleichende Studie zum präoperativen versus postoperativen Beginn für Dalteparin, bei der kein Unterschied in der Wirksamkeit nachgewiesen werden konnte [1]. Die aktuelle S3-Leitlinie aller Fachgesellschaften zur Thromboembolieprophylaxe gibt an, dass eine medikamentöse Thromboseprophylaxe zeitnah zur Risiko-verursachenden Situation verabreicht werden soll, der Beginn kann sowohl präoperativ als auch postoperativ sein [2]. Für neurochirurgische Patienten sowie Patienten, die Acetylsalicylsäure erhalten, wird prinzipiell der postoperative Beginn empfohlen. Mit Fondaparinux, Dabigatran und Rivaroxaban stehen mittlerweile 3 Substanzen zur Verfügung, die ausschließlich für den postoperativen Beginn zugelassen sind. Im klinischen Alltag wird es schwierig sein, die von den Herstellern empfohlenen unterschiedlichen postoperativen Startzeiten umzusetzen. Fondaparinux Fondaparinux wirkt über Inhibition von Faktor-Xa und ist sowohl zur Thromboembolieprophylaxe als auch zur Therapie von tiefen Beinvenenthrombosen zugelassen. Der Prophylaxebeginn ist postoperativ, wobei wenigstens 6 Stunden zwischen OP-Ende und der ersten Gabe von Fondaparinux liegen sollten. Im Vergleich mit niedermolekularen Heparinen kommt es bei Patienten mit Hüft- und Kniegelenkendoprothesen zu einer signifikanten Reduktion tiefer Beinvenenthrombosen, allerdings wird ein leicht erhöhtes Blutungsrisiko beobachtet [3]. Blutungskomplikationen können reduziert werden, wenn die erste Gabe auf mehr als 12 Stunden postoperativ verzögert wird [4]. Fondaparinux reagiert nicht mit HIT-Antikörpern und wird zur Thromboembolieprophylaxe bei Patienten mit einer positiven HIT-II-Anamnese häufig eingesetzt, obwohl es in dieser Indikation nicht zugelassen ist. Dies gilt allerdings nur für die positive HIT-Anamnese, nicht für Patienten mit einer akuten HIT II, die therapeutisch antikoaguliert werden müssen (z.b. mit Argatroban). Fondaparinux hat eine mit 17 Stunden lange Halbwertszeit und akkumuliert bei Patienten mit Niereninsuffizienz. Bei Patienten mit einer Kreatininclearance von ml/min soll die Dosis von 2,5 mg auf 1,5 mg s.c. reduziert werden, bei einer Kreatininclearance unter 20 ml/min ist Fondaparinux kontraindiziert. Zur Therapie von tiefen Beinvenenthrombosen ist Fondaparinux vergleichbar wirksam wie unfraktionierte Heparine intravenös. Die therapeutische Dosis beträgt 5 mg s.c. bei einem Körpergewicht unter 50 kg, 7,5 mg bei einem Körpergewicht zwischen 50 und 100 kg, sowie 10 mg bei einem Körpergewicht über 100 kg. Untersuchungen zu Fondaparinux bei Patienten mit einem akuten Koronarsyndrom zeigen, dass Fondaparinux in prophylaktischer Dosierung (2,5 mg s.c.) die Rate an akuten kardiovaskulären Ereignissen und Stentthrombosen im Vergleich mit einer therapeutischen Gabe von Heparinen senkt. Gleichzeitig kommt es aufgrund der niedrigen Dosierung zu deutlich weniger Blutungen [5]. Der Einsatz von Fondaparinux ist in dieser Indikation deshalb empfehlenswert. Neue orale Antithrombotika Im Jahr 2008 wurden zwei neue oral anzuwendende Antithrombotika zur Thromboembolieprophylaxe bei Patienten mit Hüft- oder Kniegelenksersatz zugelassen, der direkte Thrombininhibitor Dabigatran (Pradaxa ) sowie der Faktor-Xa-Inhibitor Rivaroxaban (Xarelto ). In den Zulassungsstudien wurden mehrere Hundert Patienten mit rückenmarksnahen Regionalanästhesien eingeschlossen, jedoch überwiegend Single-shot-Spinalanästhesien. In Fällen einer Epiduralanästhesie wurden die Katheter vor der ersten 73
4 Gabe von Dabigatran oder Rivaroxaban entfernt. Patienten erhielten eine der beiden Substanzen nur, wenn die Punktion atraumatisch war und nicht mehr als 3 Punktionsversuche benötigt wurden, d.h. unter äußerst kontrollierten Bedingungen. Hieraus kann bisher noch keine Sicherheit im Umgang mit rückenmarksnahen Regionalanästhesien abgeleitet werden, so dass in der Anwendung Vorsicht geboten ist. Dabigatran Dabigatran ist ein direkter Thrombininhibitor, die orale Vorstufe Dabigatran Etexilat wird durch unspezifische Plasmaesterasen in die Wirksubstanz umgewandelt. Es wird in einer Dosierung von 110 mg am Operationstag erstmalig 1-4 Stunden nach OP-Ende, sowie 220 mg ab dem 1. postoperativen Tag eingesetzt. Bei Patienten mit einer Kreatininclearance von ml/min wird die Dosis auf initial 75 mg, gefolgt von 150 mg p.o. ab dem 1. postoperativen Tag reduziert. In den Zulassungsstudien war die postoperative Gabe von Dabigatran genauso wirksam wie der präoperative Beginn mit Enoxaparin in europäischer Dosierung [6], war jedoch der in den USA üblichen Dosierung von 2 x 30 mg Enoxaparin unterlegen. Die Halbwertszeit von Dabigatran ist mit 17 Stunden relativ lang, aufgrund der bevorzugten renalen Elimination ist mit einer erheblichen Akkumulation bei Patienten mit Niereninsuffizienz zu rechnen. Dabigatran führt bei normaler Nierenfunktion zu einer moderaten Verlängerung der aptt, dieser Effekt ist bei eingeschränkter Nierenfunktion wesentlich ausgeprägter [7]. Während eine routinemäßige Überwachung der Wirkung von Dabigatran nicht erforderlich ist, kann das Messen der aptt oder der ECT zum Ausschluss einer Akkumulation bei Niereninsuffizienz sinnvoll sein. Wie bei den meisten Antithrombotika existiert kein spezifischer Antagonist. Die Fachinfirmation von Dabigatran führt eine rückenmarksnahe Regionalanästhesie als Kontraindikation an, so dass aus medikolegalen Gründen auf die Gabe von Dabigatran bei liegendem Epiduralkatheter verzichtet werden sollte. In höheren Dosierungen von 2 x 110 bis 2 x 150 mg hat Dabigatran eine vergleichbare bis überlegene Wirkung gegenüber Vitamin-K-Antagonisten bei Patienten mit Vorhofflimmern, wobei mit der geringeren Dosierung weniger Blutungen als unter Warfarin beobachtet wurden [8]. Die perioperativen Folgen einer oralen Antikoagulation mit Dabigatran in therapeutischer Dosierung sind noch nicht abschätzbar; im Vergleich mit Vitamin-K- Antagonisten ist von Vorteil die geringere Halbwertszeit, von Nachteil die fehlende Antagonisierbarkeit. Rivaroxaban Rivaroxaban wirkt über eine direkte Inhibition des Fakor Xa, die Ausscheidung erfolgt zu 66 % renal, der Rest wird hepatisch eliminiert; es ist deshalb im Vergleich mit anderen Antithrombotika mit einer geringeren Akkumulation bei Niereninsuffizienz zu rechnen. Die Halbwertszeit beträgt bei älteren Patienten Stunden. Es ist zur Thromboseprophylaxe bei Patienten mit elektivem Hüft- oder Kniegelenksersatz zugelassen. Die erste Gabe von 1 x 10 mg erfolgt 6 bis 10 Stunden nach der Operation. Rivaroxaban führt im Vergleich mit Enoxaparin zu einer deutlichen Reduktion der Rate an Thromboembolien, ohne die Blutungsraten zu erhöhen [9]. Erste Studien zeigen ebenfalls eine Überlegenheit im Vergleich mit niedermolekularen Heparinen und Kumarinen in der Therapie der tiefen Beinvenenthrombose [10]. Da mit der Gabe von Rivaroxaban erst postoperativ begonnen wird, bestehen bei rückenmarksnahen Regionalanästhesien zum Zeitpunkt der Punktion keine Bedenken. Mit Epiduralkathetern bestehen bisher kaum Erfahrungen. Muss ein Epiduralkatheter während der Gabe von Rivaroxaban entfernt werden, so sollte mindestens Stunden nach der 74
5 letzten Gabe gewartet werden, die erneute Gabe von Rivaroxaban nach der Katheterentfernung ist nach 4-6 Stunden möglich [11]. Das heißt, vor einer geplanten Katheterentfernung sollte eine Dosis von Rivaroxaban ausgelassen bzw. zeitlich verschoben werden. Auch für Rivaroxaban existiert kein spezifischer Antagonist. Eine Antagonisierung ist aber bei Dosierungen, wie sie zur Thromboseprophylaxe eingesetzt werden, auch nicht erforderlich. Bestimmung der anti-xa-aktivität zur Überwachung der Thromboseprophylaxe Die antithrombotische Wirkung von NMH, Fondaparinux, Danaparoid und Rivaroxaban kann mittels Bestimmung der anti-xa-aktivität überwacht werden. Auch wenn solche Bestimmungen nicht routinemäßig empfohlen werden, können sie bei eingeschränkter Nierenfunktion, bei adipösen Patienten sowie in der Intensivmedizin in Einzelfällen hilfreich sein. Bei der Bestimmung muss die Art der Thromboembolieprophylaxe angegeben werden, der Zeitpunkt der Messung richtet sich nach der Fragestellung. Ist das Überprüfen einer ausreichenden Wirksamkeit das Ziel, so sollte die anti-xa-aktivität bei NMH, Fondaparinux und Rivaroxaban nach 4 Stunden erfolgen, stellt sich die Frage nach einer potentiellen Akkumulation und sollen Talspiegel überprüft werden, so erfolgt die Messung frühestens 12 Stunden nach der letzten Gabe bzw. kurz vor der nächsten Dosis. Anti-Xa-Zielbereich 4 Stunden nach der Gabe: Thromboembolieprophylaxe 0,3-0,5 ie/ml Therapeutische Antikoagulation 0,6-1,0 ie/ml Thromboseprophylaxe bei Adipositas per magna Bei bariatrischen Eingriffen zeigen Messungen der anti-xa-aktivität, dass übliche Dosierungen von NMH nicht zur gewünschten antithrombotischen Wirkung führen. Dies ist möglicherweise auf eine Beeinflussung der Resorption durch die Dicke der Hautschichten zurückzuführen. In einzelnen Fallserien wurde deshalb die Dosis empirisch um 50 % erhöht. In einer Dosierung von 7500 ie s.c. führt Dalteparin bei ca. 60 % aller Patienten mit einem BMI von 50 kg/m 2 zu einer anti-xa-aktivität von 0,2-0,5 ie/ml, bei 30 % ist die gemessene anti-xa-aktivität zu niedrig, während insbesondere bei Patienten mit einem BMI unter 50 kg/m 2 eine zu hohe anti-xa-aktivität beobachtet wurde [12]. In einer anderen Fallserie führte eine solche empirisch erhöhte Dosierung von NMH bei Patienten mit einem BMI von 48 kg/m 2 im Gegensatz zur Standarddosierung bei zumindest der Hälfte der Patienten zu einer anti-xa-aktivität über 0,2 ie/ml [13]. Das American College of Chest Physicians empfiehlt eine höhere Dosierung von NMH bei adipösen Patienten ohne nähere Angaben zu einem Body-Mass-Index-Grenzwert oder der Dosierung von NMH zu machen [14]. In Analogie bisheriger Fallserien sollte die Dosis um 50 % erhöht und ggfs. die anti-xa-aktivität zur Überwachung 4 Stunden nach der Gabe bestimmt werden. Thromboseprophylaxe in der Intensivmedizin Prinzipiell richtet sich die Notwendigkeit einer medikamentösen Thromboseprophylaxe in der Intensivmedizin nach den zugrunde liegenden Risiken und der Art des operativen Eingriffs, wobei aufgrund der zusätzlichen Immobilisation und Beatmung in der Regel ein hohes Thromboserisiko besteht. Dies bedeutet, dass alle Intensivtherapiepatienten 75
6 eine medikamentöse Thromboseprophylaxe benötigen. Die Surviving Sepsis Campaign empfiehlt bei allen Sepsispatienten die Gabe von UFH oder NMH, wobei bei Hochrisikopatienten NMH bevorzugt werden sollten [15]. Hierbei muss jedoch bedacht werden, dass NMH bei Niereninsuffizienz erheblich akkumulieren und bei einer Kreatininclearance unter 30 ml/min kontraindiziert sind, da es sonst zu vermehrten Blutungskomplikationen kommen kann. Ein weiteres Problem bei Intensivpatienten ist eine verminderte Resorption bei Patienten, die Vasopressoren erhalten [16]. Werden NMH in diesen Situationen eingesetzt, so sollte die anti-xa-aktivität überwacht und ggfs. die Dosis adaptiert werden. Alternativ kann es bei hämodynamisch instabilen Patienten sinnvoll sein, die Thromboseprophylaxe mit unfraktionierten Heparinen intravenös durchzuführen bis keine Vasopressoren mehr notwendig sind. Einschränkend muss angemerkt werden, dass es für die intravenöse Heparinisierung zur Thromboembolieprophylaxe kaum Daten gibt. Die ZielaPTT liegt bei einer intravenösen Heparinisierung mit dem Ziel der Thromboembolieprophylaxe im Gegensatz zur therapeutischen Antikoagulation im Bereich der oberen Norm, dass heisst, die jeweilige aptt sollte wenige Sekunden oberhalb des Referenzwertes für den Normbereich liegen. Die alleinige Gabe von UFH wird nur noch in wenigen Intensivstationen praktiziert, über 50 % aller deutschen Intensivstationen setzen zurzeit ausschließlich NMH ein, über 30 % verwenden sowohl NMH als auch unfraktionierte Heparine. Letzteres Vorgehen erscheint aus den oben angeführten Gründen sinnvoll [17]. Rückenmarksnahe Regionalanästhesie und medikamentöse Thromboembolie- prophylaxe Die Inzidenz von schwerwiegenden Komplikationen wie einem spinalen epiduralen Hämatom nach rückenmarksnahen Regionalanästhesien lässt sich aufgrund der Seltenheit des Ereignisses nicht anhand von prospektiven kontrollierten Studien, sondern nur anhand von Fallserien abschätzen, so dass von einer erheblichen Dunkelziffer ausgegangen werden muss. Ergebnisse der letzten Jahre weisen darauf hin, dass spinale epidurale Hämatome wesentlich häufiger auftreten als bisher angenommen. So wird die Inzidenz nach Epiduralanästhesien mittlerweile auf 1: : , nach Spinalanästhesien auf 1: bis 1: geschätzt [18-20]. Das Risiko wird von der Art des chirurgischen Eingriffs, dem Alter und Geschlecht der Patienten, einer begleitenden Niereninsuffizienz, Schwierigkeiten bei der Punktion, dem Einführen oder Entfernen eines Epiduralkatheters sowie von der Gabe von Antithrombotika oder bestehenden Gerinnungsstörungen beeinflusst [21]. Die höchste Komplikationsrate wird bei weiblichen Patienten in der Orthopädie sowie in der Gefäßchirurgie beobachtet, während junge Frauen in der Geburtshilfe mit 1: bis 1: das geringste Risiko haben [20, 22, 23]. Da insbesondere die medikamentöse VTE-Prophylaxe sehr häufig mit spinalen epiduralen Hämatomen assoziiert ist, existieren seit langem Empfehlungen der nationalen Fachgesellschaften und mittlerweile auch eine gemeinsame Europäische Empfehlung zum Einhalten von Zeitintervallen zwischen dem Zeitpunkt der medikamentösen VTE-Prophylaxe und einer rückenmarksnahen Punktion oder Katheterentfernung [11,24]. Diese Zeitintervalle beruhen auf der Pharmakokinetik der einzelnen Substanzen und sollen angeben, wann Talspiegel erreicht sind und somit von einer weitgehenden Normalisierung der Gerinnung ausgegangen werden kann. Es wird angenommen, dass das Einhalten der Zeitintervalle das Risiko von spinalen epiduralen Hämatomen reduzieren kann (Tabelle 2). 76
7 Substanz Vor Punktion Nach Punktion/ Katheterentfernung Kontrolle Unfraktionierte Heparine 4 h 1 h Thrombozyten (aptt) NMH (Prophylaxe) 12 h 4 h Thrombozyten, (anti-xa) NMH (Therapie) 24 h 4 h Fondaparinux (Prophylaxe) h 6-12 h (anti-xa) Vitamin-K-Antagonisten INR < 1,4 nach Katheterentfernung INR Hirudine 8-10 h 2-4h aptt, ECT Argatroban*** 4 h 2 h aptt, ECT, ACT Acetylsalicylsäure (100 mg) **** keine keine Clopidogrel 7 Tage nach Katheterentfernung Dabigatran kontra-indiziert Nach Katheterentfernung (aptt) Rivaroxaban h 4-6 h (anti-xa) Tab. 2: (nach [11]) * alle Zeitangaben beziehen sich auf Patienten mit einer normalen Nierenfunktion ** prophylaktische Dosierungen für NMH bei Hochrisikopatienten sind in Tabelle 2 aufgeführt *** verlängertes Zeitintervall bei Leberinsuffizienz **** NMH einmalig pausieren, kein NMH h vor der Punktion oder der geplanten Katheterentfernung In der aktualisierten Version wurde Acetylsalicylsäure in niedriger Dosierung zur rückenmarksnahen Regionalanästhesie freigegeben, obwohl es keine Daten gibt, die die Sicherheit dieses Vorgehens belegen. Diese Änderung wurde notwendig, da das Pausieren von Acetylsalicylsäure zu einem nicht vertretbaren Risiko für perioperative kardiovaskuläre Ereignisse bei Patienten mit kardiovaskulären Erkrankungen oder einem implantierten Stent führt. Bei Patienten ohne Stentimplantation wurde bei perioperativem Absetzen von Acetylsalicylsäure eine kardiovaskuläre Ereignisrate von 10 % beobachtet, bei fortgesetzter Therapie betrug die Ereignisrate hingegen 2 % [25]. Die American Heart Association empfiehlt deshalb, bei allen Patienten mit koronarer Herzerkrankung, einem Metall- oder Medikamenten-freisetzenden Stent Acetylsalicylsäure lebenslänglich einschließlich der perioperativen Phase fortzuführen. Das Vorgehen ist in Abbildung 1 dargestellt. Abb. 1: Vorgehen nach perkutaner Koronarintervention mit oder ohne Stentimplantation (modifiziert nach [26]). 77
8 Da bekannt ist, dass die Kombination von Heparinen mit Acetylsalicylsäure das Blutungsrisiko erhöhen kann, wird empfohlen, bei Patienten unter Acetylsalicylsäure, bei denen eine rückenmarksnahe Regionalanästhesie geplant ist, mit der Thromboseprophylaxe unabhängig von der gewählten Substanz erst postoperativ zu beginnen. Gleichermaßen sollte am Abend vor der geplanten Katheterentfernung die Thromboembolieprophylaxe einmalig ausgesetzt werden, um auch zum Zeitpunkt der Katheterentfernung die Kombination aus Acetylsalicylsäure und Heparinen zu vermeiden (Abb. 2). Das American College of Chest Physicians empfiehlt, Zeitintervalle soweit möglich auch bei peripheren Nervenblockaden einzuhalten, um Hämatomen vorzubeugen und die perioperative Thromboembolieprophylaxe zusätzlich am Operationstag abends auszusetzen, wenn es zu einer blutigen oder traumatischen rückenmarksnahen Punktion gekommen ist [14]. Abb. 2: Vorgehen bei Patienten mit Acetylsalicylsäure und medikamentöser Thromboseprophylaxe (nach [24]) Thienopyridiene Thienopyridiene inhibieren den ADP-Rezeptor von Thrombozyten und führen zu einer effektiveren Thrombozytenaggregationshemmung als Acetylsalicylsäure. Der am häufigsten eingesetzte Vertreter dieser Gruppe ist Clopidogrel. Clopidogrel inhibiert den ADP- Rezeptor irreversibel, von einer Normalisierung der Thrombozytenfunktion ist 7 Tage nach Absetzen von Clopidogrel auszugehen. Aufgrund der intensiveren Thrombozytenaggregationshemmung wurden im Gegensatz zu Acetylsalicylsäure bei Operationen schwere, transfusionspflichtige Blutungen beobachtet. Rückenmarksnahe Regionalanästhesien sind deshalb kontraindiziert. Neue Thrombozytenaggregationshemmer Neuere Thrombozytenaggregationshemmer sind Prasugrel und Ticagrelor. Bei Prasugrel handelt es sich wie bei Clopidogrel um ein Thienopyridin, das zu einem aktiven Metaboliten umgewandelt werden muss, welcher die Thrombozytenfunktion irreversibel hemmt. Diese Konversion erfolgt rascher und ausgeprägter als bei Clopidogrel. Bei Patienten mit einer Stentimplantation wurde im Vergleich mit Clopidogrel eine geringere Rate an kardiovaskulären Ereignissen und akuten Stentthrombosen beobachtet [27]. Die effektivere Thrombozytenaggregationshemmung führt jedoch auch zu einem deutlich höheren Blutungsrisiko, so dass von einer rückenmarksnahen Regionalanästhesie dringend abgeraten werden muss, wenn nicht ein Zeitintervall von 7-10 Tagen zwischen Absetzen von Prasugrel und der Anästhesie möglich ist. 78
9 Ein weiterer neuer Thrombozytenaggregationshemmer ist Ticagrelor. Die Thrombozytenaggregationshemmung erfolgt über den ADP-Rezeptor ohne eine vorherige Metabolisierung. Die Wirkung von Ticagrelor ist schneller, ausgeprägter und mit einer geringeren Variabilität als die Wirkung von Clopidogrel. Die Wirkung von Ticagrelor ist reversibel mit einer Halbwertszeit von h, die Gabe erfolgt zweimal täglich, 5 Tage nach Absetzen wird eine normale Thrombozytenaggregation erreicht. Ticagrelor ist in der Vermeidung kardiovaskulärer Ereignisse ebenfalls wirksamer als Clopidogrel, die Blutungsneigung etwas verstärkt [28]. Eine rückenmarksnahe Regionalanästhesie sollte frühestens 5 Tage nach Absetzen von Ticagrelor erfolgen. Cilostazol Cilostazol führt zu einer schwachen reversiblen Thrombozytenaggregationshemmung über noch nicht vollständig geklärte Wege. Zusätzlich führt es über eine Phosphodiesterase-II-Hemmung zu einer Vasodilatation. Die Halbwertszeit beträgt 21 h, 42 h nach Absetzen ist von einer normalen Thrombozytenfunktion auszugehen [29]. Cilostazol wird von der ACCP als Therapie der Wahl bei Patienten mit Claudicatio intermittens empfohlen, wenn eine operative Therapie nicht geeignet ist [30]. Das Risiko von perioperativen Blutungen kann aufgrund geringer Erfahrungen bisher nicht beurteilt werden. Ein neuerer Einsatz von Cilostazol ist die Gabe nach koronarer Stentimplantation als sogenannte Triple-Therapie, d.h. Cilostazol wird zusätzlich zu Acetylsalicylsäure und Clopidogrel verabreicht. In bisherigen Studien wurde hierdurch eine Reduktion von kardiovaskulären Ereignissen im Vergleich mit einer dualen Thrombozytenaggregationshemmung ohne eine erhöhte Blutungsneigung beobachtet [31]. Koronarstents und dringliche Operationen Entsprechend der Empfehlungen der American Heart Association und der European Society of Cardiology sollen Patienten mit einem Metall-Stent (BMS, Bare Metal Stent) für wenigstens 1-3 Monate mit einer dualen Thrombozytenaggregationshemmung mit Acetylsalicylsäure und Clopidogrel behandelt werden, bei Medikamenten-freisetzenden Stents (DES, Drug Eluting Stent) beträgt dieses Intervall 12 Monate [32]. Bei Patienten mit einem sehr hohen Risiko für eine Stentthrombose (Diabetes mellitus, Niereninsuffizienz, geringe linksventrikuläre Ejektionsfraktion, Bifurkationsläsionen) wird zum Teil eine lebenslängliche duale Plättchenhemmung empfohlen [33]. In der Phase der Clopidogrelgabe sollten Patienten aufgrund der hohen Rate an kardiovaskulären Ereignissen nicht elektiv operiert werden, sondern die Operation um die Dauer der notwendigen Clopidogrelgabe verschoben werden. Bei Patienten mit einem koronaren Stent, die einen nicht aufschiebbaren Eingriff haben (z.b. Frakturen, Malignome) muss das Blutungsrisiko gegenüber dem Risiko der akuten Stentthrombose abgewogen werden. Die ACCP empfiehlt bei nicht aufschiebbarem Eingriff und vertretbarem Blutungsrisiko (Ausnahme Herz- und Neurochirurgie) Operationen unter fortgeführter Therapie mit Clopidgrel durchzuführen [34]. Auch die fortgeführte duale Thrombozytenaggregationshemmung schützt nur bedingt vor perioperativen kardiovaskulären Ereignissen. Van Kuijk und Mitarbeiter [35] beobachteten eine 50 %ige Inzidenz von kardiovaskulären Ereignissen bei Patienten mit einem Metall-Stent, wenn diese innerhalb von 30 Tagen nach Stentimplantation unter einer dualen Plättchenhemmung operiert wurden, bei Medikamenten-freisetzenden Stents betrug die kardiovaskuläre Ereignisrate 35 % bei einer Operation innerhalb der ersten 30 Tage und 15 % innerhalb der ersten 6 Monate. Die Inzidenz schwerwiegender Blutungen 79
10 wurde unter Acetylsalicylsäure mit 4 %, unter einer dualen Thrombozytenaggregationshemmung mit 21 % angegeben. Operationen in dieser vulnerablen Phase sollten deshalb ausschließlich bei dringlicher Indikation aber keinesfalls elektiv durchgeführt werden. In Einzelfällen wurde bei Patienten mit noch nicht abgeschlossener Clopidogrelgabe eine überbrückende Therapie mit Glykoprotein IIb/IIIa-Antagonisten wie Tirofiban unternommen. Savonitto und Mitarbeiter [36] berichten über insgesamt 30 Hochrisikopatienten, die 5 Tage vor Tumoroperationen die Einnahme von Clopidgrel beendeten und eine überlappende Therapie mit Tirofiban erhielten. Postoperativ wurde entweder erneut mit Tirofiban begonnen oder eine Aufsättigung mit 300 mg Clopidogrel durchgeführt. In dieser Fallserie kam es nicht zu einer akuten Stentthrombose, lediglich 2 Patienten erlitten eine transfusionspflichtige Blutung. Vorteil einer überlappenden Therapie mit Tirofiban ist, dass die Zeitspanne einer normalen Thrombozytenfunktion perioperativ auf das äußerste beschränkt werden kann. Ob dieses Vorgehen sicher ist, kann anhand einer einzelnen Fallserie mit 30 Patienten nicht abschließend beurteilt werden und wird in den aktuellen Leitlinien der ACCP nicht empfohlen. Der Stellenwert der perioperativen Thrombozytenfunktionsdiagnostik kann derzeit noch nicht beurteilt werden. Es gibt eine Vielzahl von verschiedenen Testverfahren, am besten geeignet scheint die Multiplate Impedanzaggregometrie zu sein. Mittels dieses Testverfahrens kann der Einfluss von Thrombozytenaggregationshemmern auf die Thrombozytenfunktion reproduzierbar bestimmt werden und somit insbesondere Patienten mit einer Resistenz für die einzelnen Substanzen detektiert werden. Die Bedeutung dieser Tests bezüglich der intraoperativen Risikoeinschätzung im Vergleich mit einer detaillierten Anamnese bleibt offen, zumal eine perioperative Normalisierung der Thrombozytenfunktion nicht angestrebt werden sollte, die Testergebnisse somit von untergeordneter klinischer Bedeutung sind. Bei herzchirurgischen Patienten konnte das Risiko von Blutungen perioperativ mittels Gabe des vom Markt genommenen Aprotinin reduziert werden, eine aktuelle in vitro Untersuchung zeigt, dass Tranexamsäure die Thrombozytenfunktion bei Einnahme von Clopidogrel normalisiert [37]. Als ultima ratio bleibt bei massiver Blutung die Gabe von Thrombozytenkonzentraten unter Inkaufnahme eines erhöhten Risikos einer Stentthrombose. Literatur 1. Hull RD, Pineo GF, MacIsaac S. Low-molecular-weight heparin prophylaxis: preoperative versus postoperative initiation in patients undergoing elective hip surgery. Thromb Res. 2000;101:V155-V Encke A, Haas S, Sauerland S, et al. S3-Leitlnie Prophylaxe der venösen Thromboembolie (VTE). 2009;38 (S76): Turpie AGG, Bauer KA, Eriksson BI, Lassen MR, et al. Fondaparinux vs enoxaparin for the prevention of venous thromboembolism in major orthopedic surgery. A meta-analysis of 4 randomized double-blind studies. Arch Intern Med. 2002;162: Colwell CWJ, Kwong LM, Turpie AG, Davidson BL. Flexibility in administration of fondaparinux for prevention of symptomatic venous thromboembolism in orthopaedic surgery. J Arthroplasty. 2006;21: Mehta SR, Boden WE, Eikelboom JW, et al. Antithrombotic therapy with fondaparinux in relation to interventional management strategy in patients with ST- and non-st-segment elevation acute coronary syndromes: an individual patient-level combined analysis of the Fifth and Sixth Organization to Assess Strategies in Ischemic Syndromes (OASIS 5 and 6) randomized trials. Circulation. 2008;118: Eriksson BI, Dahl OE, Rosencher N, et al. Oral dabigatran etexilate vs. subcutaneous enoxaparin for the prevention of venous thromboembolism after total knee replacement: the RE-MODEL randomized trial. J Thromb Haemost. 2007;5: Stangier J. Clinical pharmacokinetics and pharmacodynamics of the oral direct thrombin inhibitor dabigatran etexilate. Clin Pharmacokinet. 2008;47: Connolly SJ, Ezekowitz MD, Yusuf S, et al. Dabigatran versus warfarin in patients with atrial fibrillation. New Engl J Med. 2009;361:
11 9. Eriksson BI, Borris LC, Friedman RJ, et al. Rivaroxaban versus enoxaparin for thromboprophylaxis after hip arthroplasty. N Engl J Med. 2008;358: Buller HR, Lensing AW, Prins MH, et al. A dose-ranging study evaluating once-daily oral administration of the factor Xa inhibitor rivaroxaban in the treatment of patients with acute symptomatic deep vein thrombosis: the Einstein-DVT Dose-Ranging Study. Blood. 2008;112: Gogarten W, Vandermeulen E, Van Aken H, Kozek S, Llau JV, Samama CM. Regional anaesthesia and antithrombotic agents: recommendations of the European Society of Anaesthesiology. Eur J Anaesthesiol. 2010;27: Simoneau MD, Vachon A, Picard F. Effect of Prophylactic Dalteparin on Anti-factor Xa Levels in Morbidly Obese Patients After Bariatric Surgery. Obes Surg 2010;20: Rowan BO, Kuhl DA, Lee MD, Tichansky DS, Madan AK. Anti-Xa levels in bariatric surgery patients receiving prophylactic enoxaparin. Obes Surg 2008;18: Geerts WH, Bergqvist D, Pineo GF, et al. Prevention of venous thromboembolism: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest. 2008;133:381S-453S. 15. Dellinger RP, Levy MM, Carlet JM, et al. Surviving Sepsis Campaign: international guidelines for management of severe sepsis and septic shock: Crit Care Med. 2008;36: Dorffler-Melly J, de Jonge E, de Pont AC, et al. Bioavailability of subcutaneous low-molecular-weight heparin to patients on vasopressors. Lancet. 2002;359: Hilbert P, Teumer P, Stuttmann R. Prevention of thromboembolism in German intensive care units : Results of a nationwide survey. Anaesthesist. 2008;57: Christie IW, McCabe S. Major complications of epidural analgesia after surgery: results of a six-year survey. Anaesthesia. 2007;62: Schroeder DR. Statistics: Detecting a rare adverse drug reaction using spontaneous reports. Reg Anesth Pain Med. 1998;23: Moen V, Dahlgren N, Irestedt L. Severe neurological complications after central neuraxial blockades in Sweden Anesthesiology. 2004;101: Gogarten W. The influence of new antithrombotic drugs on regional anesthesia. Curr Opin Anaesthesiol. 2006;19: Lee LA, Posner KL, Domino KB, Caplan RA, Cheney FW. Injuries associated with regional anesthesia in the 1980s and 1990s. A closed claims analysis. Anesthesiology. 2004;101: Ruppen W, Derry S, McQuay H, Moore RA. Incidence of epidural hematoma, infection, and neurologic injury in obstetric patients with epidural analgesia/anesthesia. Anesthesiology. 2006;105: Gogarten W, Van Aken H, Büttner J, Riess H, Wulf H, Buerkle H. Rückenmarksnahe Regionalanästhesien und Thromboembolieprophylaxe/antithrombotische Medikation. 2. überarbeitete Empfehlungen der Deutschen Gesellschaft für Anästhesiologie und Intensivmedizin. Anaesth Intensivmed. 2007;48:S109-S Oscarsson A, Gupta A, Fredrikson M, et al. To continue or discontinue aspirin in the perioperative period: a randomized, controlled clinical trial. Br J Anaesth. 2010;104: Fleisher LA, Beckman JA, Brown KA, et al. ACC/AHA 2007 guidelines on perioperative cardiovascular evaluation and care for noncardiac surgery: executive summary: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the 2002 Guidelines on Perioperative Cardiovascular Evaluation for Noncardiac Surgery). Anesth Analg. 2008;106: Wiviott SD, Braunwald E, McCabe CH, et al. Prasugrel versus clopidogrel in patients with acute coronary syndromes. N Engl J Med. 2007;357: Wallentin L, Becker RC, Budaj A, et al. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med. 2009;361: Woo SK, Kang WK, Kwon KI. Pharmacokinetic and pharmacodynamic modeling of the antiplatelet and cardiovascular effects of cilostazol in healthy humans. Clin Pharmacol Ther. 2002;71: Sobel M, Verhaeghe R. Antithrombotic therapy for peripheral artery occlusive disease: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest. 2008;133:815S-843S. 31. Jennings DL, Kalus JS. Addition of cilostazol to aspirin and a thienopyridine for prevention of restenosis after coronary artery stenting: a meta-analysis. J Clin Pharmacol. 2010;50: Poldermans D, Bax JJ, Boersma E, et al. Guidelines for pre-operative cardiac risk assessment and perioperative cardiac management in non-cardiac surgery: the Task Force for Preoperative Cardiac Risk Assessment and Perioperative Cardiac Management in Non-cardiac Surgery of the European Society of Cardiology (ESC) and endorsed by the European Society of Anaesthesiology (ESA). Eur Heart J. 2009;30: Iakovou I, Schmidt T, Bonizzoni E, et al.(incidence, predictors, and outcome of thrombosis after successful implantation of drug-eluting stents. JAMA. 2005;293: Douketis JD, Berger PB, Dunn AS, et al. The perioperative management of antithrombotic therapy: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines (8th Edition). Chest. 2008;133:299S-339S. 81
12 35. van Kuijk JP, Flu WJ, Schouten O, et al. Timing of noncardiac surgery after coronary artery stenting with bare metal or drug-eluting stents. Am J Cardiol. 2009;104: Savonitto S, D'Urbano M, Caracciolo M, et al. Urgent surgery in patients with a recently implanted coronary drug-eluting stent: a phase II study of 'bridging' antiplatelet therapy with tirofiban during temporary withdrawal of clopidogrel. Br J Anaesth. 2010;104: Weber CF, Gorlinger K, Byhahn C, et al. Tranexamic acid partially improves platelet function in patients treated with dual antiplatelet therapy. Eur J Anaesthesiol. 2011;28:
Antikoagulation 2012: alles anders?
 Antikoagulation 2012: alles anders? Ärztekongress Arosa 24. März 2012 (Etzel Gysling) Neue Antikoagulantien Wo und wofür sind sie aktuell zugelassen? Seit 2011 sind neue Studienresultate und eine neue
Antikoagulation 2012: alles anders? Ärztekongress Arosa 24. März 2012 (Etzel Gysling) Neue Antikoagulantien Wo und wofür sind sie aktuell zugelassen? Seit 2011 sind neue Studienresultate und eine neue
Orale Antikoagulation
 A. Plehn? Orale Antikoagulation NOAC Rivaroxaban (Xarelto) // Faktor-Xa-Hemmung Dabigatran (Pradaxa) // Faktor-IIa-Hemmung (Thrombin) Apixaban (Eliquis) // Faktor-Xa-Hemmung (Edoxaban // Faktor-Xa-Hemmung)
A. Plehn? Orale Antikoagulation NOAC Rivaroxaban (Xarelto) // Faktor-Xa-Hemmung Dabigatran (Pradaxa) // Faktor-IIa-Hemmung (Thrombin) Apixaban (Eliquis) // Faktor-Xa-Hemmung (Edoxaban // Faktor-Xa-Hemmung)
Vorhofflimmern und Blutverdünnung: Wann Marcumar und wann eine der neuen Substanzen? (Dabigatran, Rivaroxaban, Apixaban)
 Die Kontroverse: Schlaganfall Verhinderung (10% 2%) Blutungs Risiko (> 1%) Keine Antikoagulation Vitamin K Antagonisten 64,6% Medicare Kohorte, USA (n = 23657) Birman Deych E et al. Stroke 2006; 37:
Die Kontroverse: Schlaganfall Verhinderung (10% 2%) Blutungs Risiko (> 1%) Keine Antikoagulation Vitamin K Antagonisten 64,6% Medicare Kohorte, USA (n = 23657) Birman Deych E et al. Stroke 2006; 37:
Antikoagulation bei erhöhtem gastro-intestinalem Blutungsrisiko
 Antikoagulation bei erhöhtem Antikoagulation bei Blutungsanamnese im GI-Trakt: Balanceakt zwischen Blutung, Ischämie und Embolie Prof. Frank M. Baer Interdisziplinäre Fortbildung, St. Antonius KH, 9.5.2012
Antikoagulation bei erhöhtem Antikoagulation bei Blutungsanamnese im GI-Trakt: Balanceakt zwischen Blutung, Ischämie und Embolie Prof. Frank M. Baer Interdisziplinäre Fortbildung, St. Antonius KH, 9.5.2012
Das Fallbeispiel wurde entfernt.
 Regionalanästhesie oder Antikoagulation welche Unterlassung ist gefährlicher? Klaus-Ulrich Berger Universitätsklinikum Campus Lübeck Das Fallbeispiel wurde entfernt. 1 Spinale Hämatome: Inzidenz PDA 1:150.000
Regionalanästhesie oder Antikoagulation welche Unterlassung ist gefährlicher? Klaus-Ulrich Berger Universitätsklinikum Campus Lübeck Das Fallbeispiel wurde entfernt. 1 Spinale Hämatome: Inzidenz PDA 1:150.000
Dr. Thomas Wolff, Gefässchirurgie Universitätsspital Basel
 Dr. Thomas Wolff, Gefässchirurgie Universitätsspital Basel Thromboseprophylaxe OAK perioperativ Tc-Aggregationshemmer perioperativ Neue antithrombotische Substanzen NMW Heparin s.c. Dalteparin (Fragmin
Dr. Thomas Wolff, Gefässchirurgie Universitätsspital Basel Thromboseprophylaxe OAK perioperativ Tc-Aggregationshemmer perioperativ Neue antithrombotische Substanzen NMW Heparin s.c. Dalteparin (Fragmin
Gerinnungsmanagement und perioperative Verweildauer
 Gerinnungsmanagement und perioperative Verweildauer Themen Thromboseprophylaxe Plättchenfunktionshemmer Vitamin-K-Antagonisten Gerinnung peri-op SLÄK 2.12.2009 Seite 2 S3-Leitlinie VTE-Prophylaxe 2009
Gerinnungsmanagement und perioperative Verweildauer Themen Thromboseprophylaxe Plättchenfunktionshemmer Vitamin-K-Antagonisten Gerinnung peri-op SLÄK 2.12.2009 Seite 2 S3-Leitlinie VTE-Prophylaxe 2009
Vit-K-Antagonisten, Heparine, Plättchenhemmer rund um die operative Medizin, insbesondere unter dem Aspekt der Dialyseshuntchirurgie
 Vit-K-Antagonisten, Heparine, Plättchenhemmer rund um die operative Medizin, insbesondere unter dem Aspekt der Dialyseshuntchirurgie Prof. Dr. med. Sebastian M. Schellong Medizinische Klinik 2 Kardiologie
Vit-K-Antagonisten, Heparine, Plättchenhemmer rund um die operative Medizin, insbesondere unter dem Aspekt der Dialyseshuntchirurgie Prof. Dr. med. Sebastian M. Schellong Medizinische Klinik 2 Kardiologie
Die perioperative Thromboseprophylaxe an einer Abteilung für Unfallchirurgie Die tägliche Praxis
 Prim. Univ.-Prof. DDr. Thomas Klestil Abteilung Unfallchirurgie Die perioperative Thromboseprophylaxe an einer Abteilung für Unfallchirurgie Die tägliche Praxis Inhalt 2 1 Einführung: Zahlen & Fakten 2
Prim. Univ.-Prof. DDr. Thomas Klestil Abteilung Unfallchirurgie Die perioperative Thromboseprophylaxe an einer Abteilung für Unfallchirurgie Die tägliche Praxis Inhalt 2 1 Einführung: Zahlen & Fakten 2
Neue Therapieoptionen der oralen Antikoagulation. Inselspital Bern
 Neue Therapieoptionen der oralen Antikoagulation Ilk Rü W lt Ilka Rüsges-Wolter Inselspital Bern Neue Therapieoptionen p der oralen Antikoagulation Exkurs Hämostase Wirkungsweise bisheriger Antikoagulantien
Neue Therapieoptionen der oralen Antikoagulation Ilk Rü W lt Ilka Rüsges-Wolter Inselspital Bern Neue Therapieoptionen p der oralen Antikoagulation Exkurs Hämostase Wirkungsweise bisheriger Antikoagulantien
asymptomatische VTE Todesfälle pro Jahr in Europa symptomatische VTE 600.000 543.000 500.000 Todesfälle pro Jahr 400.000 300.000 200.
 Xarelto VTE Epidemiologie Leitlinien Paradigmenwechsel in Europa Xarelto: 1. oraler FXa Inhibitor Xarelto und Mitbewerber 2 Jahre Erfahrung in Frankfurt-Höchst 01.12.2009 22.09.2010 Patrick Mouret, Köln
Xarelto VTE Epidemiologie Leitlinien Paradigmenwechsel in Europa Xarelto: 1. oraler FXa Inhibitor Xarelto und Mitbewerber 2 Jahre Erfahrung in Frankfurt-Höchst 01.12.2009 22.09.2010 Patrick Mouret, Köln
Fallbeispiele. Fallbeispiel 1
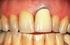 Fallbeispiele Prof. Dr. med. habil. Paracelsus Harz-Klinik Bad Suderode Medizinische Fakultät der Martin Luther-Universität Halle-Wittenberg 1 Fallbeispiel 1-61-Jähriger - Guter Allgemeinzustand - Adipöser
Fallbeispiele Prof. Dr. med. habil. Paracelsus Harz-Klinik Bad Suderode Medizinische Fakultät der Martin Luther-Universität Halle-Wittenberg 1 Fallbeispiel 1-61-Jähriger - Guter Allgemeinzustand - Adipöser
Rückenmarksnahe Regionalanästhesie und Antithrombotika Empfehlungen der Deutschen Gesellschaft für Anästhesiologie und Intensivmedizin
 Rückenmarksnahe Regionalanästhesie und Antithrombotika Empfehlungen der Deutschen Gesellschaft für Anästhesiologie und Intensivmedizin GOGARTEN W ET AL. Bei Patienten unter Antikoagulanzien oder Thrombozytenaggregationshemmern
Rückenmarksnahe Regionalanästhesie und Antithrombotika Empfehlungen der Deutschen Gesellschaft für Anästhesiologie und Intensivmedizin GOGARTEN W ET AL. Bei Patienten unter Antikoagulanzien oder Thrombozytenaggregationshemmern
Ausfüllanleitung. zum indikationsspezifischen Datensatz. für das strukturierte Behandlungsprogramm KHK
 Ausfüllanleitung zum indikationsspezifischen Datensatz für das strukturierte Behandlungsprogramm KHK Stand der letzten Bearbeitung: 10-11-2014 Version 4.1 Anamnese- und Befunddaten Angina pectoris Bitte
Ausfüllanleitung zum indikationsspezifischen Datensatz für das strukturierte Behandlungsprogramm KHK Stand der letzten Bearbeitung: 10-11-2014 Version 4.1 Anamnese- und Befunddaten Angina pectoris Bitte
Intraoperative Strahlentherapie bei Brustkrebs
 Intraoperative Strahlentherapie bei Brustkrebs Uniklinik Köln 1 Kein Grund für Verzweiflung Wenn die Diagnose Brustkrebs festgestellt wird, ist erst einmal die Sorge groß. Beruhigend zu wissen, dass es
Intraoperative Strahlentherapie bei Brustkrebs Uniklinik Köln 1 Kein Grund für Verzweiflung Wenn die Diagnose Brustkrebs festgestellt wird, ist erst einmal die Sorge groß. Beruhigend zu wissen, dass es
Indikationserweiterungen für JANUVIA (Sitagliptin, MSD) in der EU - Kombination mit Sulfonylharnstoff n
 Indikationserweiterungen für JANUVIA (Sitagliptin, MSD) in der EU Kombination mit Sulfonylharnstoff nun ebenfalls zugelassen Haar (März 2008) - Die europäische Arzneimittelbehörde EMEA hat JANUVIA für
Indikationserweiterungen für JANUVIA (Sitagliptin, MSD) in der EU Kombination mit Sulfonylharnstoff nun ebenfalls zugelassen Haar (März 2008) - Die europäische Arzneimittelbehörde EMEA hat JANUVIA für
INRswiss Tag. Antikoagulation Medikamente und Nebenwirkungen Welches Medikament für Wen?
 INRswiss Tag Antikoagulation Medikamente und Nebenwirkungen Welches Medikament für Wen? Prof. Dr. Dr. med. Walter A. Wuillemin Chefarzt Abteilung für Hämatologie und Hämatologisches Zentrallabor Luzerner
INRswiss Tag Antikoagulation Medikamente und Nebenwirkungen Welches Medikament für Wen? Prof. Dr. Dr. med. Walter A. Wuillemin Chefarzt Abteilung für Hämatologie und Hämatologisches Zentrallabor Luzerner
Arbeitskreis Pharmakotherapie der Ärztekammer Krefeld -
 Arbeitskreis Pharmakotherapie der Ärztekammer Krefeld - zur Prophylaxe von Thrombosen und Schlaganfällen und Therapie bei thromboembolischen Erkrankungen Ersatz für Marcumar oder Heparin? Seit 2011 werden
Arbeitskreis Pharmakotherapie der Ärztekammer Krefeld - zur Prophylaxe von Thrombosen und Schlaganfällen und Therapie bei thromboembolischen Erkrankungen Ersatz für Marcumar oder Heparin? Seit 2011 werden
Klinfor 2011 Klinische Fortbildungstage St. Gallen
 Klinfor 2011 Klinische Fortbildungstage St. Gallen 11.11.2011 Workshop 43 Periinterventionelle antithrombotische Therapie Hans Rickli Fachbereich Kardiologie Miodrag Filipovic Institut für Anästhesiologie
Klinfor 2011 Klinische Fortbildungstage St. Gallen 11.11.2011 Workshop 43 Periinterventionelle antithrombotische Therapie Hans Rickli Fachbereich Kardiologie Miodrag Filipovic Institut für Anästhesiologie
Management der Antikoagulation bei Patienten mit kardiologischen invasiven/operativen Eingriffen
 Klinik für Kardiologie Management der Antikoagulation bei Patienten mit kardiologischen invasiven/operativen Eingriffen Bezug nehmend auf 2 Artikel im NEJM (BRUISE CONTROL-Studie und Management der oralen
Klinik für Kardiologie Management der Antikoagulation bei Patienten mit kardiologischen invasiven/operativen Eingriffen Bezug nehmend auf 2 Artikel im NEJM (BRUISE CONTROL-Studie und Management der oralen
Neue (direkte) orale Antikoagulantien. (DOAKS): Wie damit umgehen? - Copyright nur zum direkten persönlichen Nachlesen bestimmt-
 Neue (direkte) orale Antikoagulantien (DOAKS): Wie damit umgehen? - Copyright nur zum direkten persönlichen Nachlesen bestimmt- vor drei Wochen im Op 67 j. Patient, Jurist, 183 cm, 79 kg latente Bluthochdruckerkrankung
Neue (direkte) orale Antikoagulantien (DOAKS): Wie damit umgehen? - Copyright nur zum direkten persönlichen Nachlesen bestimmt- vor drei Wochen im Op 67 j. Patient, Jurist, 183 cm, 79 kg latente Bluthochdruckerkrankung
Labortests für ihre Gesundheit. Gerinnungsstörungen Vorbeugung für Mutter und Kind 12
 Labortests für ihre Gesundheit Gerinnungsstörungen Vorbeugung für Mutter und Kind 12 01IPF Labortests für ihre Gesundheit Gerinnungsstörungen Vorbeugung für Mutter und Kind Schwangerschaft ist etwas Schönes:
Labortests für ihre Gesundheit Gerinnungsstörungen Vorbeugung für Mutter und Kind 12 01IPF Labortests für ihre Gesundheit Gerinnungsstörungen Vorbeugung für Mutter und Kind Schwangerschaft ist etwas Schönes:
NOAC s und NOPAI s. Manfred Gütl Klinik für Anästhesiologie und Intensivmedizin
 NOAC s und NOPAI s Manfred Gütl Klinik für Anästhesiologie und Intensivmedizin Medizinische Universität Graz, Auenbruggerplatz 2, A-8036 Graz, www.medunigraz.at NOAC s New Oral Anticoagulants DOAC s Direct
NOAC s und NOPAI s Manfred Gütl Klinik für Anästhesiologie und Intensivmedizin Medizinische Universität Graz, Auenbruggerplatz 2, A-8036 Graz, www.medunigraz.at NOAC s New Oral Anticoagulants DOAC s Direct
Antikoagulation und Thrombozytenaggregationshemmung
 Antikoagulation und Thrombozytenaggregationshemmung Kurze Übersicht der aktuellen Therapieoptionen Peter Bobbert Innere Medizin 26. Oktober 2015 Akademisches Lehrkrankenhaus der Charité Universitätsmedizin
Antikoagulation und Thrombozytenaggregationshemmung Kurze Übersicht der aktuellen Therapieoptionen Peter Bobbert Innere Medizin 26. Oktober 2015 Akademisches Lehrkrankenhaus der Charité Universitätsmedizin
Just in time -Thrombose prophy laxe in der orthopädischen Chirurgie
 Just in time -Thrombose prophy laxe in der orthopädischen Chirurgie Review von BERGQVIST D und HULL RD Heute stehen dazu niedermolekulare Heparine zur Ver fügung, die durch ihre vorhersagbare Pharmakokinetik
Just in time -Thrombose prophy laxe in der orthopädischen Chirurgie Review von BERGQVIST D und HULL RD Heute stehen dazu niedermolekulare Heparine zur Ver fügung, die durch ihre vorhersagbare Pharmakokinetik
Patient, 75 Jahre, cm, kg
 Neue orale Antikoagulantien: perioperatives Management Patient, 75 Jahre, cm, kg Anamnese: hristian von Heymann, MD DEAA Universitätsklinik für Anästhesiologie mit Schwerpunkt operative Intensivmedizin
Neue orale Antikoagulantien: perioperatives Management Patient, 75 Jahre, cm, kg Anamnese: hristian von Heymann, MD DEAA Universitätsklinik für Anästhesiologie mit Schwerpunkt operative Intensivmedizin
PD Dr. habil. Axel Schlitt et al., Halle
 Deutsche Gesellschaft für Kardiologie Herz- und Kreislaufforschung e.v. (DGK) Achenbachstr. 43, 40237 Düsseldorf Geschäftsstelle: Tel: 0211 / 600 692-0 Fax: 0211 / 600 692-10 E-Mail: info@dgk.org Pressestelle:
Deutsche Gesellschaft für Kardiologie Herz- und Kreislaufforschung e.v. (DGK) Achenbachstr. 43, 40237 Düsseldorf Geschäftsstelle: Tel: 0211 / 600 692-0 Fax: 0211 / 600 692-10 E-Mail: info@dgk.org Pressestelle:
KHK und Vorhofflimmern: Immer noch ein heißes Eisen?! Koronare Herzkrankheit und Vorhofflimmern. Koronare Herzkrankheit und Vorhofflimmern
 Markus Seige Martha-Maria Krankenhaus Halle-Dölau KHK und Vorhofflimmern: Immer noch ein heißes Eisen?! Warum kann diese Krankheitskombination ein heißes Eisen darstellen? 1 Gemeinsames Auftreten Patienten
Markus Seige Martha-Maria Krankenhaus Halle-Dölau KHK und Vorhofflimmern: Immer noch ein heißes Eisen?! Warum kann diese Krankheitskombination ein heißes Eisen darstellen? 1 Gemeinsames Auftreten Patienten
Was ist clevere Altersvorsorge?
 Was ist clevere Altersvorsorge? Um eine gute Altersvorsorge zu erreichen, ist es clever einen unabhängigen Berater auszuwählen Angestellte bzw. Berater von Banken, Versicherungen, Fondsgesellschaften und
Was ist clevere Altersvorsorge? Um eine gute Altersvorsorge zu erreichen, ist es clever einen unabhängigen Berater auszuwählen Angestellte bzw. Berater von Banken, Versicherungen, Fondsgesellschaften und
Neue Antikoagulanzien
 1. Unabhängiger Fortbildungskongress der Ärztekammer Berlin, Berlin 1.12.2012 Workshop 2: Neue Antikoagulanzien Hans Wille Institut für Klinische Pharmakologie Klinikum Bremen Mitte ggmbh www.pharmakologie
1. Unabhängiger Fortbildungskongress der Ärztekammer Berlin, Berlin 1.12.2012 Workshop 2: Neue Antikoagulanzien Hans Wille Institut für Klinische Pharmakologie Klinikum Bremen Mitte ggmbh www.pharmakologie
Venenthrombose. Daniel Staub Angiologie. Dimitrios Tsakiris Hämostasiologie
 Venenthrombose Daniel Staub Angiologie Dimitrios Tsakiris Hämostasiologie VTE Abklärung und Behandlung im Wandel der Zeit Früher Heute Diagnostik: Phlebographie Ultraschall Klinik unspezif. Wells + D-Dimere
Venenthrombose Daniel Staub Angiologie Dimitrios Tsakiris Hämostasiologie VTE Abklärung und Behandlung im Wandel der Zeit Früher Heute Diagnostik: Phlebographie Ultraschall Klinik unspezif. Wells + D-Dimere
Perioperative Thromboseprophylaxe
 Perioperative Thromboseprophylaxe Eva Schaden Universitätsklinik für Anästhesie, Allgemeine Intensivmedizin & Schmerztherapie Zahlen & Fakten ca. die Hälfte der venösen Thromboembolien (Tiefe Venenthrombose
Perioperative Thromboseprophylaxe Eva Schaden Universitätsklinik für Anästhesie, Allgemeine Intensivmedizin & Schmerztherapie Zahlen & Fakten ca. die Hälfte der venösen Thromboembolien (Tiefe Venenthrombose
Koronare Herzkrankheit: optimales Management
 ZÜRICH REVIEW-KURS KLINISCHE KARDIOLOGIE 9.April 2015 Koronare Herzkrankheit: optimales Management Orale Antikoagulation und Thrombozytenaggregationshemmer: was ist zu viel? Klinik für Kardiologie Hans
ZÜRICH REVIEW-KURS KLINISCHE KARDIOLOGIE 9.April 2015 Koronare Herzkrankheit: optimales Management Orale Antikoagulation und Thrombozytenaggregationshemmer: was ist zu viel? Klinik für Kardiologie Hans
Ulf Brunnemer. 58. Unfallseminar, 06. Dezember Klinik für Unfallchirurgie Prof. Dr. C. Krettek, FRACS
 58. Unfallseminar, 06. Dezember 2008 Klinischer Fall Anamnese Zentrale Notaufnahme: Patientin, 75 Jahre 19.Tag post OP Implantation Bipolarer Hüftprothese R nach medialer Schenkelhals-Fraktur R Klinischer
58. Unfallseminar, 06. Dezember 2008 Klinischer Fall Anamnese Zentrale Notaufnahme: Patientin, 75 Jahre 19.Tag post OP Implantation Bipolarer Hüftprothese R nach medialer Schenkelhals-Fraktur R Klinischer
WAS finde ich WO im Beipackzettel
 WAS finde ich WO im Beipackzettel Sie haben eine Frage zu Ihrem? Meist finden Sie die Antwort im Beipackzettel (offiziell "Gebrauchsinformation" genannt). Der Aufbau der Beipackzettel ist von den Behörden
WAS finde ich WO im Beipackzettel Sie haben eine Frage zu Ihrem? Meist finden Sie die Antwort im Beipackzettel (offiziell "Gebrauchsinformation" genannt). Der Aufbau der Beipackzettel ist von den Behörden
Sekundärprävention von TVT/LE
 Sekundärprävention von TVT/LE Sekundärprävention TVT/ LE Studienlage Rivaroxaban (Xarelto ) Dabigatranetexilat (Pradaxa ) Apixaban (Eliquis ) Edoxaban (Lixiana ) Vergleich der 4 Substanzen bezogen auf
Sekundärprävention von TVT/LE Sekundärprävention TVT/ LE Studienlage Rivaroxaban (Xarelto ) Dabigatranetexilat (Pradaxa ) Apixaban (Eliquis ) Edoxaban (Lixiana ) Vergleich der 4 Substanzen bezogen auf
Patientenleitfaden für das Gespräch mit dem Arzt. Liebe Patientin, lieber Patient!
 Patientenleitfaden für das Gespräch mit dem Arzt Liebe Patientin, lieber Patient! Je besser Sie sich auf das Gespräch mit Ihrem Arzt vorbereiten, desto leichter wird es für sie/ihn sein, eine Diagnose
Patientenleitfaden für das Gespräch mit dem Arzt Liebe Patientin, lieber Patient! Je besser Sie sich auf das Gespräch mit Ihrem Arzt vorbereiten, desto leichter wird es für sie/ihn sein, eine Diagnose
Thromboseprophylaxe mit NMH auf der Intensivstation und Niereninsuffizienz Was muss ich beachten?
 Thromboseprophylaxe mit NMH auf der Intensivstation und Niereninsuffizienz Was muss ich beachten? Prof. Dr. Sirak Petros Interdisziplinäre Internistische Intensivmedizin und Zentrum für Hämostaseologie
Thromboseprophylaxe mit NMH auf der Intensivstation und Niereninsuffizienz Was muss ich beachten? Prof. Dr. Sirak Petros Interdisziplinäre Internistische Intensivmedizin und Zentrum für Hämostaseologie
Antikoagulation bei Niereninsuffizienz. J. Jacobi Medizinische Klinik 4, Universität Erlangen-Nürnberg
 Antikoagulation bei Niereninsuffizienz J. Jacobi Medizinische Klinik 4, Universität Erlangen-Nürnberg das Dilemma der Nephrologen das Dilemma der Nephrologen Nierenfunktionseinschränkung regelhaft Ausschlußkriterium
Antikoagulation bei Niereninsuffizienz J. Jacobi Medizinische Klinik 4, Universität Erlangen-Nürnberg das Dilemma der Nephrologen das Dilemma der Nephrologen Nierenfunktionseinschränkung regelhaft Ausschlußkriterium
 Antikoagulation bei DermatochirurgischenEingriffen Bochum 9.9.2017 Dr. Pia Dücker Dilemma -Risikoabwägung Thrombembolieim arteriellen Bereich 20% tödlich, 40% bleibende Behinderung Venöse Thrombembolie6%
Antikoagulation bei DermatochirurgischenEingriffen Bochum 9.9.2017 Dr. Pia Dücker Dilemma -Risikoabwägung Thrombembolieim arteriellen Bereich 20% tödlich, 40% bleibende Behinderung Venöse Thrombembolie6%
Künstlicher Hüftgelenksersatz
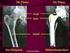 Künstlicher Hüftgelenksersatz Künstlicher Hüftgelenksersatz Was ist eine Hüftgelenk-Arthrose? Das Hüftgelenk ist eine bewegliche Verbindung zwischen dem Becken- und dem Oberschenkelknochen. Die am Gelenk
Künstlicher Hüftgelenksersatz Künstlicher Hüftgelenksersatz Was ist eine Hüftgelenk-Arthrose? Das Hüftgelenk ist eine bewegliche Verbindung zwischen dem Becken- und dem Oberschenkelknochen. Die am Gelenk
Beschluss. I. Die Anlage XII wird in alphabetischer Reihenfolge um den Wirkstoff Apixaban wie folgt ergänzt:
 Beschluss des Gemeinsamen Bundesausschusses über eine Änderung der Arzneimittel-Richtlinie (AM-RL): Anlage XII - Beschlüsse über die Nutzenbewertung von Arzneimitteln mit neuen Wirkstoffen nach 35a SGB
Beschluss des Gemeinsamen Bundesausschusses über eine Änderung der Arzneimittel-Richtlinie (AM-RL): Anlage XII - Beschlüsse über die Nutzenbewertung von Arzneimitteln mit neuen Wirkstoffen nach 35a SGB
Darmgesundheit. Vorsorge für ein gutes Bauchgefühl. OA Dr. Georg Schauer
 Vorsorge für ein gutes Bauchgefühl OA Dr. Georg Schauer Darmkrebs ist bei Männern und Frauen die zweithäufigste Krebserkrankung Knapp 7 % der Bevölkerung erkranken bei uns im Laufe ihres Lebens daran Es
Vorsorge für ein gutes Bauchgefühl OA Dr. Georg Schauer Darmkrebs ist bei Männern und Frauen die zweithäufigste Krebserkrankung Knapp 7 % der Bevölkerung erkranken bei uns im Laufe ihres Lebens daran Es
Diabetes. Zulassungserweiterung: Levemir (Insulin detemir) als Add-on Therapie zu Victoza (Liraglutid) bei Mens
 Zulassungserweiterung Levemir (Insulin detemir) als Add-on Therapie zu Victoza (Liraglutid) bei Menschen mit Typ 2 Diabetes Mainz (16. November 2011) Die Europäische Kommission hat die Zulassung des modernen
Zulassungserweiterung Levemir (Insulin detemir) als Add-on Therapie zu Victoza (Liraglutid) bei Menschen mit Typ 2 Diabetes Mainz (16. November 2011) Die Europäische Kommission hat die Zulassung des modernen
INRswiss Tag INR. Neue orale Antikoagulanzien. Wasser Fluch oder Segen? Fluch oder Segen? Es kommt darauf an! 54.j. Mann. 54.j. Mann. 54.j.
 IRswiss Tag IRswiss Tag eue orale Antikoagulanzien Wasser Fluch oder Segen? Fluch oder Segen? Es kommt darauf an! Beschwerden, Schmerzen im Brustbereich Abklärungen ergeben anfallartiges Vorhofflimmern
IRswiss Tag IRswiss Tag eue orale Antikoagulanzien Wasser Fluch oder Segen? Fluch oder Segen? Es kommt darauf an! Beschwerden, Schmerzen im Brustbereich Abklärungen ergeben anfallartiges Vorhofflimmern
Monitoring-Service Anleitung
 Anleitung 1. Monitoring in CrefoDirect Wie kann Monitoring über CrefoDirect bestellt werden? Bestellung von Monitoring beim Auskunftsabruf Beim Auskunftsabruf kann das Monitoring direkt mitbestellt werden.
Anleitung 1. Monitoring in CrefoDirect Wie kann Monitoring über CrefoDirect bestellt werden? Bestellung von Monitoring beim Auskunftsabruf Beim Auskunftsabruf kann das Monitoring direkt mitbestellt werden.
Inhaltsübersicht Produktinformationsblatt zur Jahres-Reiserücktritts-Versicherung der Europäische Reiseversicherung AG
 Inhaltsübersicht Produktinformationsblatt zur Jahres-Reiserücktritts-Versicherung der Europäische Reiseversicherung AG 1. Produktinformationsblatt zur Jahres-Reiserücktritts-Versicherung mit Selbstbeteiligung
Inhaltsübersicht Produktinformationsblatt zur Jahres-Reiserücktritts-Versicherung der Europäische Reiseversicherung AG 1. Produktinformationsblatt zur Jahres-Reiserücktritts-Versicherung mit Selbstbeteiligung
1.1 Allgemeines. innerhalb der Nachtzeit (19:00 24:00) Gesamte Normalarbeitszeit (16:00 19:00)
 Abschnitt 1 Überstunden in der Nacht 11 1.1 Allgemeines # Die Ermittlung und Abrechnung von Überstunden unter der Woche, an Sonn- und Feiertagen wurde bereits im Band I, Abschnitt 3 behandelt. Sehen wir
Abschnitt 1 Überstunden in der Nacht 11 1.1 Allgemeines # Die Ermittlung und Abrechnung von Überstunden unter der Woche, an Sonn- und Feiertagen wurde bereits im Band I, Abschnitt 3 behandelt. Sehen wir
Moderne Behandlung des Grauen Stars
 Katarakt Moderne Behandlung des Grauen Stars Sehr geehrte Patientin, sehr geehrter Patient, Bei Ihnen wurde eine Trübung der Augenlinse festgestellt, die umgangssprachlich auch Grauer Star genannt wird.
Katarakt Moderne Behandlung des Grauen Stars Sehr geehrte Patientin, sehr geehrter Patient, Bei Ihnen wurde eine Trübung der Augenlinse festgestellt, die umgangssprachlich auch Grauer Star genannt wird.
Update Antikoagulation Perioperatives Bridging von oralen Antikoagulantien
 Kantonsspital St.Gallen Kardiologisches Kolloquium St.Gallen, 13.09.2017 Update Antikoagulation Perioperatives Bridging von oralen Antikoagulantien Ruff CT, et al. Lancet 2014; 383:955-62 http://www.globalpharmasectornews.com/wpcontent/uploads/2011/09/rivaroxaban.jpg
Kantonsspital St.Gallen Kardiologisches Kolloquium St.Gallen, 13.09.2017 Update Antikoagulation Perioperatives Bridging von oralen Antikoagulantien Ruff CT, et al. Lancet 2014; 383:955-62 http://www.globalpharmasectornews.com/wpcontent/uploads/2011/09/rivaroxaban.jpg
Sumatriptan Antrag auf Freistellung von der Verschreibungspflicht mit Beschränkungen
 Sumatriptan Antrag auf Freistellung von der Verschreibungspflicht mit Beschränkungen Sachverständigen-Ausschuss für Verschreibungspflicht 62. Sitzung am 13.01.2009 im Bundesinstitut für Arzneimittel- und
Sumatriptan Antrag auf Freistellung von der Verschreibungspflicht mit Beschränkungen Sachverständigen-Ausschuss für Verschreibungspflicht 62. Sitzung am 13.01.2009 im Bundesinstitut für Arzneimittel- und
Avira Server Security Produktupdates. Best Practice
 Avira Server Security Produktupdates Best Practice Inhaltsverzeichnis 1. Was ist Avira Server Security?... 3 2. Wo kann Avira Server Security sonst gefunden werden?... 3 3. Was ist der Unterschied zwischen
Avira Server Security Produktupdates Best Practice Inhaltsverzeichnis 1. Was ist Avira Server Security?... 3 2. Wo kann Avira Server Security sonst gefunden werden?... 3 3. Was ist der Unterschied zwischen
Vor- und Nachteile der Kastration
 Vor- und Nachteile der Kastration Was versteht man unter Kastration? Unter Kastration versteht man die chirugische Entfernung der Keimdrüsen. Bei der Hündin handelt es sich dabei um die Eierstöcke, beim
Vor- und Nachteile der Kastration Was versteht man unter Kastration? Unter Kastration versteht man die chirugische Entfernung der Keimdrüsen. Bei der Hündin handelt es sich dabei um die Eierstöcke, beim
Anleitung zum Computercheck Windows Firewall aktivieren oder eine kostenlose Firewall installieren
 Anleitung zum Computercheck Windows Firewall aktivieren oder eine kostenlose Firewall installieren Ziel der Anleitung Sie möchten ein modernes Firewallprogramm für Ihren Computer installieren, um gegen
Anleitung zum Computercheck Windows Firewall aktivieren oder eine kostenlose Firewall installieren Ziel der Anleitung Sie möchten ein modernes Firewallprogramm für Ihren Computer installieren, um gegen
Anleitung zum DKM-Computercheck Windows Defender aktivieren
 Anleitung zum DKM-Computercheck Windows Defender aktivieren Ziel der Anleitung Sie möchten das Antivirenprogramm Windows Defender auf Ihrem Computer aktivieren, um gegen zukünftige Angriffe besser gewappnet
Anleitung zum DKM-Computercheck Windows Defender aktivieren Ziel der Anleitung Sie möchten das Antivirenprogramm Windows Defender auf Ihrem Computer aktivieren, um gegen zukünftige Angriffe besser gewappnet
Patienteninformation: Gentestung bei familiärem Brust- und Eierstockkrebs (Basis-Information):
 Frauenklinik Gynäkologie und Gynäkologische Onkologie Patienteninformation: Gentestung bei familiärem Brust- und Eierstockkrebs (Basis-Information): Universitätsspital Basel Frauenklinik PD Dr. med. Nicole
Frauenklinik Gynäkologie und Gynäkologische Onkologie Patienteninformation: Gentestung bei familiärem Brust- und Eierstockkrebs (Basis-Information): Universitätsspital Basel Frauenklinik PD Dr. med. Nicole
Kritische Lebensereignisse und Gesundheit im Alter
 Christian Deindl, Universität zu Köln Kritische Lebensereignisse und Gesundheit im Alter DGS Trier, Oktober 2014 Hintergrund Die Geburt eines Kindes Arbeitslosigkeit Auszug aus dem Elternhaus Haben Auswirkungen
Christian Deindl, Universität zu Köln Kritische Lebensereignisse und Gesundheit im Alter DGS Trier, Oktober 2014 Hintergrund Die Geburt eines Kindes Arbeitslosigkeit Auszug aus dem Elternhaus Haben Auswirkungen
Letzte Krankenkassen streichen Zusatzbeiträge
 Zusatzbeiträge - Gesundheitsfonds Foto: D. Claus Einige n verlangten 2010 Zusatzbeiträge von ihren Versicherten. Die positive wirtschaftliche Entwicklung im Jahr 2011 ermöglichte den n die Rücknahme der
Zusatzbeiträge - Gesundheitsfonds Foto: D. Claus Einige n verlangten 2010 Zusatzbeiträge von ihren Versicherten. Die positive wirtschaftliche Entwicklung im Jahr 2011 ermöglichte den n die Rücknahme der
Patienteninformationsbroschüre Valproat
 Patienteninformationsbroschüre Valproat Informationen für Patientinnen Die Informationen in dieser Broschüre sind für Frauen bestimmt, denen Valproat verschrieben wird und die schwanger werden können (Frauen
Patienteninformationsbroschüre Valproat Informationen für Patientinnen Die Informationen in dieser Broschüre sind für Frauen bestimmt, denen Valproat verschrieben wird und die schwanger werden können (Frauen
NMH als Standardantikoagulativum auf der Intensivstation: pro
 DIVI 2014: pro und contra NMH als Standardantikoagulativum auf der Intensivstation: pro Prof. Dr. Sebastian M. Schellong II. Medizinische Klinik Lehrkrankenhaus der ICU Antikoagulanzien UFH NMH Fondaparinux
DIVI 2014: pro und contra NMH als Standardantikoagulativum auf der Intensivstation: pro Prof. Dr. Sebastian M. Schellong II. Medizinische Klinik Lehrkrankenhaus der ICU Antikoagulanzien UFH NMH Fondaparinux
Blutgerinnung. Folie 1. Arzneistoffe mit Wirkung auf die Blutgerinnung. Blutgerinnungshemmende Arzneistoffe Antikoagulantien
 Folie 1 Blutgerinnung Arzneistoffe mit Wirkung auf die Blutgerinnung Blutgerinnungshemmende Arzneistoffe 1 Folie 2 Arzneistoffe/ Fertigarzneimittel mit Wirkung auf die Blutgerinnung: Marcumar, Marcuphen,
Folie 1 Blutgerinnung Arzneistoffe mit Wirkung auf die Blutgerinnung Blutgerinnungshemmende Arzneistoffe 1 Folie 2 Arzneistoffe/ Fertigarzneimittel mit Wirkung auf die Blutgerinnung: Marcumar, Marcuphen,
Welche Unterschiede gibt es zwischen einem CAPAund einem Audiometrie- Test?
 Welche Unterschiede gibt es zwischen einem CAPAund einem Audiometrie- Test? Auch wenn die Messungsmethoden ähnlich sind, ist das Ziel beider Systeme jedoch ein anderes. Gwenolé NEXER g.nexer@hearin gp
Welche Unterschiede gibt es zwischen einem CAPAund einem Audiometrie- Test? Auch wenn die Messungsmethoden ähnlich sind, ist das Ziel beider Systeme jedoch ein anderes. Gwenolé NEXER g.nexer@hearin gp
Lineargleichungssysteme: Additions-/ Subtraktionsverfahren
 Lineargleichungssysteme: Additions-/ Subtraktionsverfahren W. Kippels 22. Februar 2014 Inhaltsverzeichnis 1 Einleitung 2 2 Lineargleichungssysteme zweiten Grades 2 3 Lineargleichungssysteme höheren als
Lineargleichungssysteme: Additions-/ Subtraktionsverfahren W. Kippels 22. Februar 2014 Inhaltsverzeichnis 1 Einleitung 2 2 Lineargleichungssysteme zweiten Grades 2 3 Lineargleichungssysteme höheren als
Wie oft soll ich essen?
 Wie oft soll ich essen? Wie sollen Sie sich als Diabetiker am besten ernähren? Gesunde Ernährung für Menschen mit Diabetes unterscheidet sich nicht von gesunder Ernährung für andere Menschen. Es gibt nichts,
Wie oft soll ich essen? Wie sollen Sie sich als Diabetiker am besten ernähren? Gesunde Ernährung für Menschen mit Diabetes unterscheidet sich nicht von gesunder Ernährung für andere Menschen. Es gibt nichts,
Regionalanästhesie unter gerinnungshemmender Medikation Empfehlungen der Arbeitsgruppe perioperative Gerinnung der ÖGARI Update Juni 2013
 Regionalanästhesie unter gerinnungshemmender Medikation Empfehlungen der Arbeitsgruppe perioperative Gerinnung der ÖGARI Update Juni 2013 1. Nationale und europische Empfehlungen Die Ausarbeitung von Empfehlungen
Regionalanästhesie unter gerinnungshemmender Medikation Empfehlungen der Arbeitsgruppe perioperative Gerinnung der ÖGARI Update Juni 2013 1. Nationale und europische Empfehlungen Die Ausarbeitung von Empfehlungen
Häufig wiederkehrende Fragen zur mündlichen Ergänzungsprüfung im Einzelnen:
 Mündliche Ergänzungsprüfung bei gewerblich-technischen und kaufmännischen Ausbildungsordnungen bis zum 31.12.2006 und für alle Ausbildungsordnungen ab 01.01.2007 Am 13. Dezember 2006 verabschiedete der
Mündliche Ergänzungsprüfung bei gewerblich-technischen und kaufmännischen Ausbildungsordnungen bis zum 31.12.2006 und für alle Ausbildungsordnungen ab 01.01.2007 Am 13. Dezember 2006 verabschiedete der
Akutbehandlung und Sekundärprophylaxe der Lungenembolie zugelassen
 Als einziges der neuen oralen Antikoagulanzien: Rivaroxaban (Xarelto ) jetzt auch zur Akutbehandlung u Als einziges der neuen oralen Antikoagulanzien Rivaroxaban (Xarelto ) jetzt auch zur Akutbehandlung
Als einziges der neuen oralen Antikoagulanzien: Rivaroxaban (Xarelto ) jetzt auch zur Akutbehandlung u Als einziges der neuen oralen Antikoagulanzien Rivaroxaban (Xarelto ) jetzt auch zur Akutbehandlung
Was bringen neue Plättchenhemmer nach Koronarinterventionen?
 Was bringen neue Plättchenhemmer nach Koronarinterventionen? Hans Theiss Medizinische Klinik und Poliklinik I Klinikum der Universität München Perkutane transluminale Koronarangioplastie 16. Sept. 1977
Was bringen neue Plättchenhemmer nach Koronarinterventionen? Hans Theiss Medizinische Klinik und Poliklinik I Klinikum der Universität München Perkutane transluminale Koronarangioplastie 16. Sept. 1977
INFORMATIONEN FÜR TYP-2-DIABETIKER. Warum der HbA 1c -Wert für Sie als Typ-2-Diabetiker so wichtig ist!
 INFORMATIONEN FÜR TYP-2-DIABETIKER Warum der HbA 1c -Wert für Sie als Typ-2-Diabetiker so wichtig ist! Liebe Leserin, lieber Leser, Wer kennt das nicht: Kurz vor dem nächsten Arztbesuch hält man sich besonders
INFORMATIONEN FÜR TYP-2-DIABETIKER Warum der HbA 1c -Wert für Sie als Typ-2-Diabetiker so wichtig ist! Liebe Leserin, lieber Leser, Wer kennt das nicht: Kurz vor dem nächsten Arztbesuch hält man sich besonders
Implantate. Modernste Zahnmedizin für perfekte Ästhetik. Lust auf schöne Zähne
 Implantate Modernste Zahnmedizin für perfekte Ästhetik. Lust auf schöne Zähne Implantate Künstliche Zahnwurzeln Von den meisten Patienten wird festsitzender Zahnersatz gegenüber herausnehmbaren Versorgungen
Implantate Modernste Zahnmedizin für perfekte Ästhetik. Lust auf schöne Zähne Implantate Künstliche Zahnwurzeln Von den meisten Patienten wird festsitzender Zahnersatz gegenüber herausnehmbaren Versorgungen
Osteoporose. Ein echtes Volksleiden. Schon jetzt zählen die Osteoporose und die damit verbundene erhöhte Brüchigkeit der Knochen
 Osteoporose Osteoporose 9 Osteoporose Ein echtes Volksleiden Schon jetzt zählen die Osteoporose und die damit verbundene erhöhte Brüchigkeit der Knochen in den entwickelten Ländern zu den häufigsten Erkrankungen
Osteoporose Osteoporose 9 Osteoporose Ein echtes Volksleiden Schon jetzt zählen die Osteoporose und die damit verbundene erhöhte Brüchigkeit der Knochen in den entwickelten Ländern zu den häufigsten Erkrankungen
Antithrombotische Therapie nach Koronarintervention bei Vorhofflimmern
 Antithrombotische Therapie nach Koronarintervention bei Vorhofflimmern Priv.-Doz. Dr. Marcel Halbach Klinik III für Innere Medizin Herzzentrum der Universität zu Köln Indikation zur dualen TAH und oralen
Antithrombotische Therapie nach Koronarintervention bei Vorhofflimmern Priv.-Doz. Dr. Marcel Halbach Klinik III für Innere Medizin Herzzentrum der Universität zu Köln Indikation zur dualen TAH und oralen
Das große ElterngeldPlus 1x1. Alles über das ElterngeldPlus. Wer kann ElterngeldPlus beantragen? ElterngeldPlus verstehen ein paar einleitende Fakten
 Das große x -4 Alles über das Wer kann beantragen? Generell kann jeder beantragen! Eltern (Mütter UND Väter), die schon während ihrer Elternzeit wieder in Teilzeit arbeiten möchten. Eltern, die während
Das große x -4 Alles über das Wer kann beantragen? Generell kann jeder beantragen! Eltern (Mütter UND Väter), die schon während ihrer Elternzeit wieder in Teilzeit arbeiten möchten. Eltern, die während
Komplikationsmanagement neuer Antikoagulantien. Richard Strauß, Erlangen. Universitätsklinikum. Erlangen. R. Strauß
 Komplikationsmanagement neuer Antikoagulantien Richard Strauß, Gerinnung Neue Antikoagulantien Angriffspunkte neuer Antikoagulantien Welches neue Antikoagulanz greift am Faktor II (Thrombin) an? A Apixaban
Komplikationsmanagement neuer Antikoagulantien Richard Strauß, Gerinnung Neue Antikoagulantien Angriffspunkte neuer Antikoagulantien Welches neue Antikoagulanz greift am Faktor II (Thrombin) an? A Apixaban
Korrekturmöglichkeiten bei Grauem Star
 Korrekturmöglichkeiten bei Grauem Star Der Graue Star (Katarakt) ist eine meist im mittleren und höheren Alter auftretende Trübung der natürlichen Augenlinse. Bei der Operation des Grauen Stars (Kataraktoperation)
Korrekturmöglichkeiten bei Grauem Star Der Graue Star (Katarakt) ist eine meist im mittleren und höheren Alter auftretende Trübung der natürlichen Augenlinse. Bei der Operation des Grauen Stars (Kataraktoperation)
Zurück zur Zeugungsfähigkeit (Refertilisierung)
 Zurück zur Zeugungsfähigkeit (Refertilisierung) Privatdozent Dr. Bürger hilft seit 20 Jahren sterilisierten Männern, noch einmal Vater zu werden Es sind 30.000 bis 50.000 Männer in Deutschland, die sich
Zurück zur Zeugungsfähigkeit (Refertilisierung) Privatdozent Dr. Bürger hilft seit 20 Jahren sterilisierten Männern, noch einmal Vater zu werden Es sind 30.000 bis 50.000 Männer in Deutschland, die sich
Naturgewalten & Risikoempfinden
 Naturgewalten & Risikoempfinden Eine aktuelle Einschätzung durch die TIROLER Bevölkerung Online-Umfrage Juni 2015 Eckdaten zur Untersuchung - Online-Umfrage von 11.-17. Juni 2015 - Themen... - Einschätzung
Naturgewalten & Risikoempfinden Eine aktuelle Einschätzung durch die TIROLER Bevölkerung Online-Umfrage Juni 2015 Eckdaten zur Untersuchung - Online-Umfrage von 11.-17. Juni 2015 - Themen... - Einschätzung
Risiken und Revisionsoperationen nach einem künstlichen Kniegelenksersatz
 Risiken und Revisionsoperationen nach einem künstlichen Kniegelenksersatz Dies bedeutet eine ausgedehntere Operation mit mehr Blutverlust. Der Ersatz einer Teilprothese mit einer Totalprothese ist relativ
Risiken und Revisionsoperationen nach einem künstlichen Kniegelenksersatz Dies bedeutet eine ausgedehntere Operation mit mehr Blutverlust. Der Ersatz einer Teilprothese mit einer Totalprothese ist relativ
Allgemeine zahnärztliche Leistungen
 Allgemeine zahnärztliche Leistungen (GOZ-Pos. 0010-0120) Heil- und Kostenpläne, GOZ-Pos. 0030, 0040 Allgemeines Nachträgliche Ergänzung eines Heil- und Kostenplanes Oberflächenanästhesie, GOZ-Pos. 0080
Allgemeine zahnärztliche Leistungen (GOZ-Pos. 0010-0120) Heil- und Kostenpläne, GOZ-Pos. 0030, 0040 Allgemeines Nachträgliche Ergänzung eines Heil- und Kostenplanes Oberflächenanästhesie, GOZ-Pos. 0080
SWOT-Analyse. Der BABOK V2.0 (Business Analysis Body Of Knowledge) definiert die SWOT-Analyse wie folgt:
 SWOT-Analyse Die SWOT-Analyse stammt ursprünglich aus dem militärischen Bereich und wurde in den 1960er-Jahren von der Harvard Business School zur Anwendung in Unternehmen vorgeschlagen. Die SWOT-Analyse
SWOT-Analyse Die SWOT-Analyse stammt ursprünglich aus dem militärischen Bereich und wurde in den 1960er-Jahren von der Harvard Business School zur Anwendung in Unternehmen vorgeschlagen. Die SWOT-Analyse
Klinisch Pharmakologie Antithrombotische Therapie
 Klinisch Pharmakologie Antithrombotische Therapie Inhalt Pharmakologische Beeinflussung der Blutgerinnung Thrombose und Lungenembolie (Prävention + akut) Vorhofflimmern Kardiovaskuläre Implantate Switch
Klinisch Pharmakologie Antithrombotische Therapie Inhalt Pharmakologische Beeinflussung der Blutgerinnung Thrombose und Lungenembolie (Prävention + akut) Vorhofflimmern Kardiovaskuläre Implantate Switch
Perioperativer Umgang mit neuen Antikoagulanzien
 Perioperativer Umgang mit neuen Antikoagulanzien R. Scherer Klinik für Anästhesiologie, Intensivmedizin und Notfallmedizin Ev. Klinikum Niederrhein ggmbh Duisburg / Oberhausen / Dinslaken Evangelisches
Perioperativer Umgang mit neuen Antikoagulanzien R. Scherer Klinik für Anästhesiologie, Intensivmedizin und Notfallmedizin Ev. Klinikum Niederrhein ggmbh Duisburg / Oberhausen / Dinslaken Evangelisches
Interventionelle Behandlung der Aortenklappenstenose
 Innovationsgipfel 07.05.2009 Interventionelle Behandlung der Aortenklappenstenose Prof. Dr. H. Drexler Aortenstenose Aortenstenose: Verengung des Auslassventils der linken Herzkammer Aortenstenose Aortenstenose
Innovationsgipfel 07.05.2009 Interventionelle Behandlung der Aortenklappenstenose Prof. Dr. H. Drexler Aortenstenose Aortenstenose: Verengung des Auslassventils der linken Herzkammer Aortenstenose Aortenstenose
Auswertung des Fragebogens zum CO2-Fußabdruck
 Auswertung des Fragebogens zum CO2-Fußabdruck Um Ähnlichkeiten und Unterschiede im CO2-Verbrauch zwischen unseren Ländern zu untersuchen, haben wir eine Online-Umfrage zum CO2- Fußabdruck durchgeführt.
Auswertung des Fragebogens zum CO2-Fußabdruck Um Ähnlichkeiten und Unterschiede im CO2-Verbrauch zwischen unseren Ländern zu untersuchen, haben wir eine Online-Umfrage zum CO2- Fußabdruck durchgeführt.
Primärer Endpunkt Fallzahlkalkulation...
 Prospective randomized multicentre investigator initiated study: Randomised trial comparing completeness of adjuvant chemotherapy after early versus late diverting stoma closure in low anterior resection
Prospective randomized multicentre investigator initiated study: Randomised trial comparing completeness of adjuvant chemotherapy after early versus late diverting stoma closure in low anterior resection
Blutgerinnungsmanagement aus der Sicht des Gerinnungsexperten
 Blutgerinnungsmanagement aus der Sicht des Gerinnungsexperten Sabine Eichinger Univ. Klinik für Innere Medizin I Medizinische Universität Wien Direkte orale Antikoagulantien Eliquis Apixaban Lixiana Edoxaban
Blutgerinnungsmanagement aus der Sicht des Gerinnungsexperten Sabine Eichinger Univ. Klinik für Innere Medizin I Medizinische Universität Wien Direkte orale Antikoagulantien Eliquis Apixaban Lixiana Edoxaban
INFORMATIONEN ZUR NACHSORGE VON ZAHNIMPLANTATEN
 INFORMATIONEN ZUR NACHSORGE VON ZAHNIMPLANTATEN WORIN BESTEHT DIE NACHSORGE? Straumann-Implantate sind eine moderne Möglichkeit für Zahnersatz, wenn ein oder mehrere Zähne fehlen. Diese bekannte und hochwertige
INFORMATIONEN ZUR NACHSORGE VON ZAHNIMPLANTATEN WORIN BESTEHT DIE NACHSORGE? Straumann-Implantate sind eine moderne Möglichkeit für Zahnersatz, wenn ein oder mehrere Zähne fehlen. Diese bekannte und hochwertige
UFH vs. NMH als Antikoagulation von Intensivpatienten: Pro NMH
 UFH vs. NMH als Antikoagulation von Intensivpatienten: Pro NMH Prof. Dr. Christian von Heymann, DEAA Klinik für Anästhesiologie, Intensivmedizin, Notfallmedizin und Schmerztherapie Vivantes Klinikum im
UFH vs. NMH als Antikoagulation von Intensivpatienten: Pro NMH Prof. Dr. Christian von Heymann, DEAA Klinik für Anästhesiologie, Intensivmedizin, Notfallmedizin und Schmerztherapie Vivantes Klinikum im
APOTHEKIA SPECIAL DIE PILLE DANACH
 APOTHEKIA SPECIAL DIE PILLE DANACH Die zwei Pillen danach In Deutschland sind aktuell zwei Wirkstoffe für die Pille danach zugelassen, Ulipristalacetat (Handelsname ellaone) und Levonorgestrel (Handelsname
APOTHEKIA SPECIAL DIE PILLE DANACH Die zwei Pillen danach In Deutschland sind aktuell zwei Wirkstoffe für die Pille danach zugelassen, Ulipristalacetat (Handelsname ellaone) und Levonorgestrel (Handelsname
Neues zur Antikoagulation bei venöser Thromboembolie (VTE) / Vorhofflimmern (VHF) Prof. D. Aujesky, Klinik für Allgemeine Innere Medizin
 Neues zur Antikoagulation bei venöser Thromboembolie (VTE) / Vorhofflimmern (VHF) Prof. D. Aujesky, Klinik für Allgemeine Innere Medizin Qualitätsmerkmale von Guidelines Zweck und Zielpopulation sind beschrieben
Neues zur Antikoagulation bei venöser Thromboembolie (VTE) / Vorhofflimmern (VHF) Prof. D. Aujesky, Klinik für Allgemeine Innere Medizin Qualitätsmerkmale von Guidelines Zweck und Zielpopulation sind beschrieben
1. Man schreibe die folgenden Aussagen jeweils in einen normalen Satz um. Zum Beispiel kann man die Aussage:
 Zählen und Zahlbereiche Übungsblatt 1 1. Man schreibe die folgenden Aussagen jeweils in einen normalen Satz um. Zum Beispiel kann man die Aussage: Für alle m, n N gilt m + n = n + m. in den Satz umschreiben:
Zählen und Zahlbereiche Übungsblatt 1 1. Man schreibe die folgenden Aussagen jeweils in einen normalen Satz um. Zum Beispiel kann man die Aussage: Für alle m, n N gilt m + n = n + m. in den Satz umschreiben:
Arbeitsmarkteffekte von Umschulungen im Bereich der Altenpflege
 Aktuelle Berichte Arbeitsmarkteffekte von Umschulungen im Bereich der Altenpflege 19/2015 In aller Kürze Im Bereich der Weiterbildungen mit Abschluss in einem anerkannten Ausbildungsberuf für Arbeitslose
Aktuelle Berichte Arbeitsmarkteffekte von Umschulungen im Bereich der Altenpflege 19/2015 In aller Kürze Im Bereich der Weiterbildungen mit Abschluss in einem anerkannten Ausbildungsberuf für Arbeitslose
Zeichen bei Zahlen entschlüsseln
 Zeichen bei Zahlen entschlüsseln In diesem Kapitel... Verwendung des Zahlenstrahls Absolut richtige Bestimmung von absoluten Werten Operationen bei Zahlen mit Vorzeichen: Addieren, Subtrahieren, Multiplizieren
Zeichen bei Zahlen entschlüsseln In diesem Kapitel... Verwendung des Zahlenstrahls Absolut richtige Bestimmung von absoluten Werten Operationen bei Zahlen mit Vorzeichen: Addieren, Subtrahieren, Multiplizieren
Update Antikoagulation
 Update Antikoagulation Clara Update 20.11.2014 Dr. Monika Ebnöther Leitende Ärztin Hämatologie 21.11.2014 Übersicht Die Antikoagulantien und ihre Eigenschaften Die Anwendung bei - Vorhofflimmern - Thrombosen
Update Antikoagulation Clara Update 20.11.2014 Dr. Monika Ebnöther Leitende Ärztin Hämatologie 21.11.2014 Übersicht Die Antikoagulantien und ihre Eigenschaften Die Anwendung bei - Vorhofflimmern - Thrombosen
Anti-Botnet-Beratungszentrum. Windows XP in fünf Schritten absichern
 Windows XP in fünf Schritten absichern Inhalt: 1. Firewall Aktivierung 2. Anwendung eines Anti-Virus Scanner 3. Aktivierung der automatischen Updates 4. Erstellen eines Backup 5. Setzen von sicheren Passwörtern
Windows XP in fünf Schritten absichern Inhalt: 1. Firewall Aktivierung 2. Anwendung eines Anti-Virus Scanner 3. Aktivierung der automatischen Updates 4. Erstellen eines Backup 5. Setzen von sicheren Passwörtern
Dr. med. M. Menzen Chefarzt der Abteilung Innere Medizin - Diabetologie. Vitamin Diabetes mellitus wie hängt das zusammen
 Dr. med. M. Menzen Chefarzt der Abteilung Innere Medizin - Diabetologie Vitamin Diabetes mellitus wie hängt das zusammen Vitamin Diabetes mellitus wie hängt das zusammen EINLEITUNG Holick, M. F., BMJ
Dr. med. M. Menzen Chefarzt der Abteilung Innere Medizin - Diabetologie Vitamin Diabetes mellitus wie hängt das zusammen Vitamin Diabetes mellitus wie hängt das zusammen EINLEITUNG Holick, M. F., BMJ
Angaben zu internationalen/kulturellen Unterschieden beim Placeboeffekt
 1 Angaben zu internationalen/kulturellen Unterschieden beim Placeboeffekt Placebo-Heilungsrate von Magengeschwüren: 7 % in Brasilien und 59 % in Deutschland (Moermann 2000) Placebo-Ansprechrate bei Migräne:
1 Angaben zu internationalen/kulturellen Unterschieden beim Placeboeffekt Placebo-Heilungsrate von Magengeschwüren: 7 % in Brasilien und 59 % in Deutschland (Moermann 2000) Placebo-Ansprechrate bei Migräne:
Ausfüllanleitung. zum indikationsspezifischen Datensatz. für das strukturierte Behandlungsprogramm. Asthma bronchiale
 Ausfüllanleitung zum indikationsspezifischen Datensatz für das strukturierte Behandlungsprogramm Asthma bronchiale Stand der letzten Bearbeitung: 20.11.2012 Version 4.2 Anamnese- und Befunddaten Häufigkeit
Ausfüllanleitung zum indikationsspezifischen Datensatz für das strukturierte Behandlungsprogramm Asthma bronchiale Stand der letzten Bearbeitung: 20.11.2012 Version 4.2 Anamnese- und Befunddaten Häufigkeit
